Ettepanek aruteluks: Tartu Ülikooli Kliinikum ainult tervisliku toiduga haiglaks
 Ilmselt ei kujutaks keegi enam eriti ette, et kliinikumi ruumides müüdaks ja pakutaks alkoholi või tubakatooteid. Ebatervislike toitude ja toiduainete müüki ja pakkumist aga ilmselt enamik miskipärast imeks ei pane. „Eesti Arsti“ mainumbris on dr Taavi Tillmann oma ülevaateartiklis toonud välja, et puu- ja juurvilja liiga vähese tarbimise tervisekahju on Eestis suurem kui alkoholi või tubaka oma (Eesti Arst 2018; 97(5):263–268). Toon siin ära osa artikli kokkuvõttest: “Ebatervislikust toitumisest tulenev haiguskoormus on Eestis võrreldav tubaka ja alkoholi tarvitamisest saadava kahjuga. Olulisim toitumissoovitus on süüa rohkem taimseid toite, vähendades liha, kartuli, rafineeritud saia, leiva, makaronide ja maiustuste tarvitamist. Epidemioloogilised kohortuuringute metaanalüüsid viitavad suurimale tervisekasule neil, kes tarvitavad päevas keskmiselt 800 grammi juur- ja puuvilja. See on vähemalt kaks korda enam kui Eesti keskmine tarbimine. Taimsete toitude tootmise ja tarbimise suurendamiseks on vaja ühelt poolt suurendada tarbijate ja patsientide teadlikkust ning teiselt poolt suunata toiduainetööstust arendama oma tooteid tervislikumaks. Riigi võimalus inimeste käitumist muuta on rakendada reklaamipiiranguid ja maksumeetmeid, et parandada tervisliku toidu kättesaadavust ja populaarsust võrreldes ebatervisliku toiduga. Muudatuste tegemisel on arstidel ühiskonnas juhtiv roll.”
Ilmselt ei kujutaks keegi enam eriti ette, et kliinikumi ruumides müüdaks ja pakutaks alkoholi või tubakatooteid. Ebatervislike toitude ja toiduainete müüki ja pakkumist aga ilmselt enamik miskipärast imeks ei pane. „Eesti Arsti“ mainumbris on dr Taavi Tillmann oma ülevaateartiklis toonud välja, et puu- ja juurvilja liiga vähese tarbimise tervisekahju on Eestis suurem kui alkoholi või tubaka oma (Eesti Arst 2018; 97(5):263–268). Toon siin ära osa artikli kokkuvõttest: “Ebatervislikust toitumisest tulenev haiguskoormus on Eestis võrreldav tubaka ja alkoholi tarvitamisest saadava kahjuga. Olulisim toitumissoovitus on süüa rohkem taimseid toite, vähendades liha, kartuli, rafineeritud saia, leiva, makaronide ja maiustuste tarvitamist. Epidemioloogilised kohortuuringute metaanalüüsid viitavad suurimale tervisekasule neil, kes tarvitavad päevas keskmiselt 800 grammi juur- ja puuvilja. See on vähemalt kaks korda enam kui Eesti keskmine tarbimine. Taimsete toitude tootmise ja tarbimise suurendamiseks on vaja ühelt poolt suurendada tarbijate ja patsientide teadlikkust ning teiselt poolt suunata toiduainetööstust arendama oma tooteid tervislikumaks. Riigi võimalus inimeste käitumist muuta on rakendada reklaamipiiranguid ja maksumeetmeid, et parandada tervisliku toidu kättesaadavust ja populaarsust võrreldes ebatervisliku toiduga. Muudatuste tegemisel on arstidel ühiskonnas juhtiv roll.”
Seega, miks ei võiks Tartu Ülikooli Kliinikumi arstkond, õenduspersonal ja kõik teised võtta selle juhtiva rolli? Millise sõnumi kliinikum kui Eesti juhtiv õpetav haigla selles vallas annab?
Jah, öeldakse, et kõik on inimeste enda valikute küsimus, kuid valikud võivad olla valed nii teadmatusest kui ka inimpsühholoogiast tulenevalt. Inimesi tuleb nende paremate otsuste tegemisel toetada. Daniel Kahneman on oma raamatus “Kiire ja aeglane mõtlemine” jaganud meie mõtlemise ja selle alusel tehtavad otsused kaheks. Kiired, intuitiivsed, emotsionaalsed otsused (instinktid ellujäämiseks) nõuavad vähem energiat. Aeglane, loogiline, tahtlik mõtlemine ja sellel baseeruvad ratsionaalsemad otsused nõuavad aga rohkem pingutust, aga me peaks teadlikult kasutama seda süsteemi rohkem. Me peame end valikute tegemisel mõistlikeks, aga tihti võtab juhtimise üle meie kiire süsteem ja me võime teha mittemõistlike valikuid. Mis te arvate, kumba süsteemi inimesed tühja kõhu ja kiiruga pigem kasutavad? Siinkohal aitakski ehk tervislikuma toidu eelistatud pakkumine ja ebatervisliku mittepakkumine. Samal põhimõttel on ju rakendatud meetmed alkoholi ja tubakatoodete n-ö emotsiooniostude vähendamiseks.
Toitumisel soovitatakse tasakaalustatust. Uuringud näitavad siiski, et suur osa meist ei toitu tasakaalustatult – me kipume sööma liiga vähe puu- ja köögivilju ning kala, samas aga liialdame toitudega, milles sisaldub palju suhkrut, soola, küllastunud rasvhappeid. Kui toitumine on juhuslik, kiirel mõtlemisel baseeruv, kaldutakse eelistama kiirelt energiat andvaid tooteid, millele võivad lisanduda ka maiustused ja magustatud joogid, ja on üsna tõenäoline, et lisatavate suhkrute tarbimine on soovituslikust suurem. Oluline on süüa rohkem köögivilju. Seevastu väga vähesel määral või üldse mitte kiudaineid, vitamiine ja mineraalaineid sisaldavaid magusaid ja soolaseid produkte tuleks süüa võimalikult väheses koguses ja harva. Miks aga peaks eelneva tõttu need ebatervislikud asjad tervishoiuasutuses üldse saadaval olema? Kas peavad kliinikumis ebatervislike toitumiskiusatuste toetuseks olema müügil maiustused ja rafineeritud saiatooted? Kas meie patsientidele pakutav igapäevane hilisõhtune saiake, tee ja tükisuhkur on ikka tervislik valik?
Muidugi on toitumise reguleerimine keerukam kui alkoholi või suitsetamise tõkestamine. Aga olen veendunud, et süsteemse ja eesmärgistatud tegevusena tehtav. Mistõttu loodan antud teemal edasist arutelu.
Dr Peeter Padrik
Hematoloogia-onkoloogia kliiniku juhataja
Rasedus on kulutõhus marker naise personaliseeritud haigusriski hindamiseks
 Raseduse ajal toimuvad naise organismis olulised muutused. Areneb täiesti uus, kuid ajutine organ – platsenta, mis toodab mitmeid spetsiifilisi valke ja hormoone. Platsentast pärit ained viivad ema süsivesikute, rasvade ja valkude ainevahetuse ümberkohastumisele ning veremahu suurenemisele ligi poole võrra. Üha kasvav loode koos emakaga surub naabruses olevatele organitele. See kõik omakorda on tugevaks koormuseks südame-veresoonkonnale, eritus- ja hingamiselunditele, seedetraktile ning vähemal määral ka muudele organsüsteemidele. Kui ema organism ei suuda koormusega kohaneda, ilmnevadki rasedusaegsed probleemid. Sagedamini esinevateks häireteks on rasedushüpertensioon, diabeet, proteinuuria, intrahepaatiline kolestaas, raskematel juhtudel preeklampsia ja eklampsia. Tekkinud probleem peegeldab nõrka lüli naise organismis.
Raseduse ajal toimuvad naise organismis olulised muutused. Areneb täiesti uus, kuid ajutine organ – platsenta, mis toodab mitmeid spetsiifilisi valke ja hormoone. Platsentast pärit ained viivad ema süsivesikute, rasvade ja valkude ainevahetuse ümberkohastumisele ning veremahu suurenemisele ligi poole võrra. Üha kasvav loode koos emakaga surub naabruses olevatele organitele. See kõik omakorda on tugevaks koormuseks südame-veresoonkonnale, eritus- ja hingamiselunditele, seedetraktile ning vähemal määral ka muudele organsüsteemidele. Kui ema organism ei suuda koormusega kohaneda, ilmnevadki rasedusaegsed probleemid. Sagedamini esinevateks häireteks on rasedushüpertensioon, diabeet, proteinuuria, intrahepaatiline kolestaas, raskematel juhtudel preeklampsia ja eklampsia. Tekkinud probleem peegeldab nõrka lüli naise organismis.
Longituuduuringud on veenvalt näidanud, et peaaegu kõikide rasedustüsistuste korral on olemas seos naise haigustega hilisemas elus. Näiteks, kui emal on olnud raseduse ajal preeklampsia või rasedushüpertensioon, on tal ligi 4 korda suurem risk hüpertooniatõve, ligi 2 korda suurem risk südameisheemiatõve ja venoosse trombemboolia tekkeks järgneva 5–15 aasta jooksul (Bellamy et al. 2011). Ka enneaegse sünnituse järgselt on tõusnud risk südame- ja veresoonkonna haigusteks ja insuldiks (Heida et al. 2016). Gestatsioondiabeediga tüsistunud raseduse järgselt on igal kaheksandal naisel 5 aasta pärast ja igal viiendal naisel 9 aasta pärast diabeet. Tõenäosus diabeeti haigestuda naistel, kellel gestatsioondiabeeti ei olnud, on sama aja jooksul vaid 2% (Feig et al. 2008). Hiljutises Ameerika Diabeedi Assotsiatsiooni (ADA) poolt välja antud tegevusjuhistes väidetakse, et pärast gestatsioondiabeediga tüsistunud rasedust on risk haigestuda diabeeti 15–20 a jooksul koguni 50–70%. (ADA, 2018).
Oleme praegu lootmas uut läbimurret personaalmeditsiini alal. Geenivaramu teadustulemused ja uued lubadused täidavad meist paljud lootusega saada personaliseeritud haigusriski hinnangut. Vaatamata suuremahulistele ja kallitele uuringutele geneetika ja genoomika alal, tõdetakse ikka veel, et me ei suuda ainult geeniandmete põhjal häid prognoose anda. Liiga palju on lisategureid, mis mõjutavad geenide avaldumist ja avaldumise tugevust. Loodetud tulevikku jõudmine võtab aega, kuid tegutseda tuleb juba täna.
Nii lähtuvadki paljud erialaeksperdid inimese personaalse haigusriski määramisel inimese enda kohta olemasolevatest andmetest. Rasedus kui personaliseeritud koormustest on haigusriski hindamiseks väärtuslik infoallikas. Juba 2011. aastal toodi Ameerika Südame Assotsiatsiooni naiste südame- ja veresoonkonna haiguste ennetamise juhendis välja rasedustüsistused, eelkõige preeklampsia ja rasedushüpertensiooni kui ühe kulutõhusaima ja kõrgeima informatiivsusega teguri südamehaiguste riski hindamisel. 2018. aastal ADA poolt heaks kiidetud diabeedikäsitluse standardites on toodud juhised gestatsioonidiabeediga emade sünnitusjärgseks testimiseks ja jälgimiseks (ADA, 2018). Ka Eesti Naistearstide Seltsi poolt käesoleval aastal uuendatud „Raseduse jälgimise juhend“ sisaldab soovitusi gestatsioondiabeediga emade sünnitusjärgseks jälgimiseks (ENS, 2018).
Arstkonna seas on üsna levinud hoiak, et rase naine ja rasedusega seotud tervisehädad kuuluvad naistearstide valdkonda ning parem on sellesse mitte sekkuda. Tuleb aga senisest enam teadvustada, et rasedus mõjutab olulisel määral naise edasist tervist tervikuna ning haigusriski hindamisel annab rasedustüsistustega arvestamine väärtusliku lisateavet.
Eeltoodu ei ole ju tegelikult mingi uudne avastus. Juba vanal ajal pandi tähele, et rasedus “rikub” naise tervise. Tänapäevase meditsiini valguses oleme selle seose unustanud, sest reeglina suudame rasedustüsistust ravida ja vahetult sünnitusjärgselt on ema tervis veel hea. Tuli tuha all lööb lõkkele alles aastate pärast.
Seega, rakendades tänapäeval moodsat personaliseeritud täppismeditsiini, peaks sellesse kaasama ka lihtsa “täppisanamneesi”. Digiajastul ei tohiks see üle jõu käia.
Kristiina Rull
Arst-õppejõud sünnitusabi ja günekoloogia erialal
Naistekliinik
Viited
• Bellamy et al. BMJ 2007;335:974–7.
• Heida et al. Eur J Prev Cardiol. 2016;23:253.
• Feig et al. CMAJ. 2008;179:229
• American Diabetes Association. Diabetes Care. 2018;41:S137.
• American Heart Association. Circulation. 2011;123:1243-1262
• Eesti Naistearstide Selts, Raseduse jälgimise juhend 2018, https://rasedajalgimine.weebly.com/
Uus kompostikast
 Ilus kevadpäev, viimased kruvid uue kompostikasti laudadesse lastud ja taas tuleb see… Kuigi peaksin ju mõtlema hoopis millestki muust – haploidentsest siirdamisest, alfa- beeta T-rakkude ja CD19+ rakkude depletsioonist, CAR- T rakkudest – et sellest siis 1 A4 Kliinikumi Lehte kirjutada, kuid see ei lase end lahti. See on saatnud mind aastaid, kui mitte rohkem, aeg-ajalt kadudes, kuid siis jälle meenudes. Nagu oleks see toimunud eile, kuigi sellest on nüüd möödas juba üle mitme aastakümne. Sündmus täis emotsioone, draamat ja traagikat, kuid samas ka võiduemotsiooni. Minu suurim spordivõistluste elamus läbi aegade.
Ilus kevadpäev, viimased kruvid uue kompostikasti laudadesse lastud ja taas tuleb see… Kuigi peaksin ju mõtlema hoopis millestki muust – haploidentsest siirdamisest, alfa- beeta T-rakkude ja CD19+ rakkude depletsioonist, CAR- T rakkudest – et sellest siis 1 A4 Kliinikumi Lehte kirjutada, kuid see ei lase end lahti. See on saatnud mind aastaid, kui mitte rohkem, aeg-ajalt kadudes, kuid siis jälle meenudes. Nagu oleks see toimunud eile, kuigi sellest on nüüd möödas juba üle mitme aastakümne. Sündmus täis emotsioone, draamat ja traagikat, kuid samas ka võiduemotsiooni. Minu suurim spordivõistluste elamus läbi aegade.
Natuke üle kümne aasta vanune poisike seab end varakult teleri ette, paberile korralikult joonitud tabel vaheaegade märkimiseks. Tegelikult peaks ta koolis olema, aga on ju olümpiamängud ja teatesõit ning vanematelt luba koolist puudumiseks olemas.
Start, esimest korda ei paistnud nende võistluste ajal päike, sadas lörtsi, õhutemperatuur oli ühe soojakraadi juures. Avaetapil asub juhtima Jevgeni Beljajev, kuuendal kilomeetril on edu juba üle 20 sekundi, kuid siis juhtub midagi. NSVL koondis oli selleks olümpiaks saanud uue konstruktsiooniga suusasaapad ja sidemed, kaalult poole võrra kergemad. Lisaks oli püsivus suusal oluliselt parem kui senistel mudelitel, mille tagas õhukesest plastikust tallast ettepoole ulatuv keeleke, mis sisenes suusaklambrisse. See keeleke oli nüüd murdunud, Beljajev sai küll uue saapa ja suusa, küll kaks numbrit väiksema, kui talle vaja, ning jõuab vahetusalasse kümnendana.
Teises vahetuses asub kolmandal kilomeetril võistlust juhtima Alex Lesser, laskesuusataja Eric Lesseri vanaisa, kuid siis kaob ta ekraanilt. Tema võistkond katkestab ja finišisse ei jõua. Teise vahetuse lõpetab esimesena Juha Mieto, kes saab sellelt võistluselt ka oma karjääri ainsa olümpiakulla.
Kolmanda vahetuse lõpetab kolmandana mees, keda peetakse uisustiili kasutuselevõtjaks, ning kes tõstis oma võistkonna kaheksandalt kohalt kolmandale. Distantsilt tuleb info, et Kochil on imelised suusad, mis sellises lörtsises ilmas nii libisevad kui ka peavad. Ka neljanda vahetuse mees tahab samasuguste suuskadega rajale minna, kuid paraku jõuab see info temani liiga hilja, tema võistlussuusad on juba markeeritud. Nendega langeb ta medalikonkurentsist välja.
Ah, et kuidas siis võistlus lõppes, kes võitis, kes jagasid kahvatumad medalid? Sellel pole selle võistluse juures mingit tähtsust, siin on oluline võistluste käik kui selline. Favoriitide õnnetused, uuesti pildile saamine, taas sealt kadumine, kes korraks, kes lõplikult. Statistikat saab hiljem ka raamatutest vaadata, kuid emotsioon on see, mida digitaliseerida ega arhiveerida ei saa, seda saab kanda vaid iseendas.
Lõpetuseks mõned küsimused
1. Millistest olümpiamängudest jutt käib?
2. Millise tootja suusasaapad Beljajevi jalas ära lagunesid?
3. Mis koondis veel peale NSVL sai sarnast mudelit kasutada?
4. Mis juhtus Alex Lesseriga?
5. Milles seisnes Bill Kochi suuskade omapära?
Ja kui need küsimused liiga lihtsateks osutuvad, siis kes praegustest või endistest kliinikumi töötajatest on klassikalise maratonidistantsi joostes kõige kiiremini läbinud?
Ain Kaare
Vanemarst-õppejõud hematoloogia erialal
Hematoloogia-onkoloogia kliinik
Simulatsioonikoolituse võlu
 „Selliseid harjutusi võiks olla palju rohkem,“ oli tudengi vastus küsimusele, kas praktikum oli talle kasulik. Tegemist oli traumahaige praktilise käsitluse simulatsiooniõppega.
„Selliseid harjutusi võiks olla palju rohkem,“ oli tudengi vastus küsimusele, kas praktikum oli talle kasulik. Tegemist oli traumahaige praktilise käsitluse simulatsiooniõppega.
Keerukad haigusjuhud nõuavad arstidelt mitte ainult häid teadmisi ning käelisi oskusi, vaid ka oskust suhelda patsientide, nende lähedaste ja teiste tervishoiutöötajatega, raviprotsessi koordineerida. Patsiendi ravi on meeskonnatöö ning arst peab suutma olla hea meeskonnamängija, sageli meeskonnajuht.
Simulatsioon on harjutamise ja õppimise vahend, mida on võimalik kasutada paljude erinevate oskuste saavutamiseks eri tüüpi õppijatele puhul. Simulatsiooniharjutuses sattuvad õpilased reaalsusele sarnanevasse situatsiooni.
18. sajandil lõid isa ja poeg Gregoire Pariisis sünnitusabifantoomi, mis oli tehtud inimese vaagnast ja surnud beebist. See võimaldas õpetada sünnitusabitehnikaid ja vähendada imikute suremust. Tõenäoliselt kõige tuntum mannekeen on Laerdali Resusci-Anne, mis loodi 1960ndatel ning võimaldas harjutada suust-suhu ventilatsiooni ning rindkere kompressioone. 1990ndatest alates on toimunud mannekeenide tormiline areng ning praeguseks on arvutipõhistel programmidel töötavad mannekeenid inimesele väga sarnase füsioloogiaga, mida on võimalik lihtsalt muuta vastavalt haiguse või trauma patofüsioloogiale. Mannekeenid räägivad, jooksevad verd, sünnitavad, neil on kuulda hingamiskahinad ning südametoonid. See on vaid väike loetelu erinevate mannekeenide oskustest. Samas ei pea kõikide simulatsiooniharjutuste jaoks olema täiselektroonilist nukku. Sõltuvalt õpieesmärgist võib olla kasutusel lihtsamaid vahendeid. Ka keskkonda on võimalik simuleerida, muutes ruumi näiteks intensiivravipalatiks või hoopis lahinguväljaks.
Simulatsioonikoolituse kasutamisel on mitmeid eeliseid. Enamasti see meeldib õppuritele, kuna saab olla reaalses situatsioonis ning ise otsustada ning käed külge panna. Simulatsiooniõpe kaitseb patsiente mittevajalike riskide eest, sest esmaseks katsealuseks ei ole mitte patsient, vaid protseduure harjutatakse ning situatsioone mängitakse läbi esmalt mannekeenide peal. Ka meeskonnatreeningud suurendavad patsientide ohutust. Simulatsioonikeskkond võimaldab õppida ja korrata asju nii sageli, kui on vajalik tehtud vigade korrigeerimiseks, saamaks tulemust, mis tagab hea hakkamasaamise kliinilises praktikas. Simulatsiooniõppega on võimalik õpetada ka neid situatsioone ja haigusi, mis tavaelus on väga harukordsed ning võivad õpilastel päris patsientide peal nägemata jääda. Simulatsiooni saab kasutada ka omandatud teadmiste ja oskuste hindamiseks.
Mul on olnud võimalus osaleda simulatsioonikoolitustel nii õppurina kui ka ise koolitusi läbi viia Tartu kiirabi koolituskeskuses, Kaitseväe ühendatud õppeastutustes ja Tartu Ülikooli Kliinikumis. Isiklikud kogemused koolitustelt on väga head, tegemist on huvitava ning efektiivse meetodiga õppimiseks ning varem õpitu kordamiseks, kuigi, ka simulatsioonis osalemine vajab alguses veidike õppimist ja kohanemist. Üliõpilastele traumahaige käsitlust õpetades ei kujutaks seda enam muudmoodi ettegi kui simulatsiooniõppena. Ka kriitilisi situatsioone on simulatsiooniõppena oluliselt parem läbi mängida kui teoreetiliselt teemat lugedes.
Mul on väga hea meel, et Tartu Ülikool on loomas Tartu Ülikooli Kliinikumi simulatsioonikeskust. See võimaldab õpetada tudengeid ja residente ning anda täienduskoolitust ka eriarstidele. Võttes arvesse patsientide ohutust ning õpetuse efektiivust, on simulatsiooni kasutamine arstiõppes väga oluline.
Veronika Reinhard
Vanemarst-õppejõud anestesioloogia erialal
Arst-õppejõud erakorralise meditsiini erialal
Anestesioloogia ja intensiivravi kliinik
Seedetrakti pärilikud vähisündroomid ja personaalmeditsiin
 Pärilikkus, geenimutatsioonid ja personaalmeditsiin on viimasel ajal fookusesse kerkinud teemad. Eks pärilikkuse olemust ja mutatsioone teati varemgi. Keegi ei vaidle vastu, et ka varem oli tegemist personaliseeritud meditsiiniga selles mõttes, et iga patsiendi korral määrati ravi individuaalselt.
Pärilikkus, geenimutatsioonid ja personaalmeditsiin on viimasel ajal fookusesse kerkinud teemad. Eks pärilikkuse olemust ja mutatsioone teati varemgi. Keegi ei vaidle vastu, et ka varem oli tegemist personaliseeritud meditsiiniga selles mõttes, et iga patsiendi korral määrati ravi individuaalselt.
Personaalmeditsiini all praeguses mõistes tuuakse välja, et see on tervishoiuteenus tervise parandamiseks, haiguste raviks ja nendest hoidumiseks, milles kasutatakse kompleksselt terviseandmetega teavet geneetika, inimese käitumise ja väliskeskkonna vahelistest seostest. Viimases kahes pole midagi olemuslikult uut, enamus neid mõjureid on olnud teada pikemat aega. Need üksi meditsiinist personaalmeditsiini ei tee. Tegelikult on põhiteguriks geeniuuringute tulemuste lisamine tavameditsiinile. See muudab paradigmat, see loob täiesti uue mõõtme ja hoopis teistsugused võimalused haiguste kontrollimiseks ja raviks.
Tartu Ülikooli Kliinikumi hematoloogia-onkoloogia kliiniku kirurgilise onkoloogia osakond on koostöös kliinikumi erinevate struktuuridega olnud personaalmeditsiini ühes olulises valdkonnas esirinnas. See on seedetrakti pärilike vähisündroomide terviklik käsitlus.
Huvi seedetrakti vähiga seotud Lynchi sündroomi vastu on mul olnud paarkümmend aastat, ajast, kui leidsin esimese Lynchi sündroomiga perekonna. Laialdasem praktiline tegevus algas 9 aastat tagasi. Liitusin siis biotehnoloogia ettevõtte ASPER BIOTECHi uuringuga „Kolorektaalvähi geneetiliste testide portfell“. Selle käigus kujunesid sidemed ja tekkis võrgustik seedetrakti pärilikest vähisündroomidest huvitatud spetsialistidega Tartu Ülikooli Kliinikumi erinevates struktuurides. Eriti tihedaks on mul kujunenud koostöö dr Piret Laidrega kliinilise geneetika keskusest. Suuresti tänu tema entusiastlikule tööle oleme tuvastanud üle 25 perekonna ligi 70 mutatsioonikandjaga. Enamuse moodustavad 15 Lynci sündroomiga perekonda, 4 perekondliku adenomatoosse polüpoosi (FAP) perekonda. Lisaks perekonnad, mis kannavad juveniilse polüpoosi, Peutz-Jeghersi, MUTYH-seoselise polüpoosi ja päriliku difuusse maovähi sündroomide mutatsioone.
Oluline roll on lastekliiniku dotsendil Oivi Uibol, kes tegeleb FAP perekondade laste jälgimisega. Dr Leana Sits sisekliinikust on see, kes teeb neile lastele narkoosis endoskoopilisi uuringuid ja vajadusel polüpektoomiaid. Patoloogiateenistus teostab geneetilisi muutusi väljasõeluvaid immuunhistokeemilisi uuringuid.
Oluliseks sammuks edasi on sellel aastal algav doktorantuuri uurimustöö Lynchi sündroomi levimuse, genotüüp-fenotüüp seoste ja mutatsioonispektri hindamiseks Eestis. Uurijaks dr Laura Roht. Juhendajateks professor Katrin Õunap, dr Tiina Kahre ja mina. Uuringu patoloogiapoolt toetab patoloogiateenistuse juhataja dr Liis Salumäe.
Seni oleme seedetrakti pärilike vähisündroomide kohta alates 2012. aastast avaldanud ühe rahvusvahelise ja kolm Eesti Arsti artiklit ning kaks konverentsi abstrakti.
Milles seisneb eelneva kontekstis meie praktilise tegevuse uuenduslikkus, milles seisneb personaalmeditsiin?
Kõigist jämesoolevähi haigetest on teadaolevate pärilike sündroomide kandjaid 4–6%. Lisaks esineb neil sagedamini ka teiste organite pahaloomulisi kasvajaid. Tehes kindlaks pärilike vähisündroomide kandjaid, leiame inimesed, kes on ohustatud erinevate vähkide tekkeks. Neile oleme 5 aasta vältel vastavalt rahvusvahelistele juhistele rakendanud individuaalsed jälgimisprogrammid. Teisest küljest, testides pereliikmeid ja mitte leides nendel ohtlikke mutatsioone, vabastame need inimesed ohtlike kasvajate kartusest. Mutatsioonikandjatel on võimalik jämesoolest polüüpide regulaarse eemaldamisega vähki ennetada. See on otsene vähi profülaktika ja sellega tegelevad meie osakonnas dr Rait Labotkin ja dr Heigo Reima. Väga suure vähiriski korral tuleb teha profülaktilisi operatsioone, näiteks jämesoole täielikku (vajalik enamasti FAP korral) või subtotaalset eemaldamist. Mõne sündroomi korral on soovitatav profülaktiline günekoloogiliste organite eemaldamine. Kui vähk tekibki, on see regulaarsete kontrolluuringute tõttu võimalik leida varases, hästi ravitavas staadiumis. Mutatsioonikandjatele tuleb vähi korral teha tavalisest ulatuslikumaid operatsioone. See kõik on viimase 5–6 aasta jooksul juurutatud kirurgilise onkoloogia osakonna igapäevasesse praktikasse.
Unikaalse juhtumina meenub dr Laidre poolt diagnoositud, maailmas alla 200 patsiendiga kirjeldatud pärilik seisund CMMRD (constitutional mismatch repair deficiency), mille puhul tegin 2015. aastal 18-aastasele tütarlapsele esmakordselt Eestis laparoskoopilise totaalse proktokolektoomia lõppileostoomiga. Rohkete düsplastiliste adenoomide hulgas oli ühes tekkinud juba in situ kartsinoom.
Rakendades pärilike vähisündroomide perekondadele personaalmeditsiini võimalusi, on võimalik vähendada üldist vähki haigestumust ja pakkuda mutatsioonikandjatele korrektse jälgimise korral üsna ohutut, kvaliteetset ja pikaealist elu.
Oluline on märkida, et hematoloogia-onkoloogia kliiniku juhataja, dotsent Peeter Padriku algatusel on meie kliinikus käivitunud ka päriliku rinna- ja munasarjavähi perekondade tuvastamine, jälgimine ja ravi.
Dr Jaan Soplepmann
Vanemarst-õppejõud
Hematoloogia-onkoloogia kliiniku kirurgilise onkoloogia osakond
Muutuste ootuses residentuur
 Möödunud aasta lõpus valmis Eesti Nooremarstide Ühenduse tellimusel mõttekoja Praxis analüüs „Residentuur Eestis – kuidas edasi?“. 2017. aasta veebruarikuu jooksul laekunud 600 ankeedist olid analüüsiks sobilikud 454. Oma hinnangu esitatud väidetele andis 218 residenti, 55 residentuuri äsja lõpetanut ja 181 residentide juhendajat. See on piisav hulk vastanuid üldistuste tegemiseks. Tunnistan, et minul jäi see ankeet vastamata. Mitte soovimatusest, vaid aja korraldamatusest. Aga tunnustuseks residentide soovile leida ja analüüsida valitud elukutse omandamise korralduse probleeme, oleks siiski pidanud leidma aega küsitluses osalemiseks. Seega saan vaid mõne kommentaariga osaliselt seda tasa teha.
Möödunud aasta lõpus valmis Eesti Nooremarstide Ühenduse tellimusel mõttekoja Praxis analüüs „Residentuur Eestis – kuidas edasi?“. 2017. aasta veebruarikuu jooksul laekunud 600 ankeedist olid analüüsiks sobilikud 454. Oma hinnangu esitatud väidetele andis 218 residenti, 55 residentuuri äsja lõpetanut ja 181 residentide juhendajat. See on piisav hulk vastanuid üldistuste tegemiseks. Tunnistan, et minul jäi see ankeet vastamata. Mitte soovimatusest, vaid aja korraldamatusest. Aga tunnustuseks residentide soovile leida ja analüüsida valitud elukutse omandamise korralduse probleeme, oleks siiski pidanud leidma aega küsitluses osalemiseks. Seega saan vaid mõne kommentaariga osaliselt seda tasa teha.
Residentuur on arsti haridustee üks etapp põhiõppe ja eriarstiks ning kolleegiks saamise vahel. Arstide õpetamine sellel tasemel on tutoriaalne protsess, on seda alati olnud ja kindlasti jääbki selleks. Euroopa Eriarstide Ühendusel (Union Européenne des Médecins Spécialistes, UEMS) on enamuse erialasid konsensuslikult kokku leppinud diplomijärgse õppe programmi sisu ja pikkuse miinimumnõuded. UEMS vahendusel on võimalus taotleda vastava õppekava akrediteeringut, mis tõsi küll ei ole kohustuslik. Enamuses maades on arstlikud erialad kehtestanud residentuuri programmidele siseriiklikud nõuded. See hõlmab eriala õpetamiseks ja omandamiseks vaja olevate seadmete olemasolu, uuringute hulka, käelist tegevust nõudvate protseduuride või operatsioonide arvu, teoreetilise koolituse struktureeritud kava, tulemuste hindamise meetodeid ja tagasiside võimalust õppeprotsessi toimimise kohta. Usutavasti vastab enamus meie diplomijärgse õppe programmidest UEMS-i nõuetele, kuigi see ei pruugi olla nii kõikide erialade osas. Põhjuseks lihtsalt meie populatsiooni suurusest tulenev piiratud hulk profiilseid haigeid. Selle vajakajäägi saab korvata ainult residentuuri osaline tegemine väljaspool Eestit. Olen veendunud, et see on vältimatu.
Praxise uuringu tulemused toovad esiplaanile mitmeid ebaühtlusi residentuuriõppes, millega peab ka nõus olema. Osutatakse suurtele erinevustele residentuuri baashaiglate vahel, juhendamise oskustes ja võimalustes. On tõsi, et erialaselt heade oskustega kolleeg ei pruugi olla erinevatel põhjustel sama hea juhendaja. Aga õpetamist on võimalik soovi korral õpetada. Mõneti keerukam on olukord, kui juhendamiseks puudub tahtmine.
Uuringu tulemused näitavad, et praeguse residentuuri korralduse juures on ühtlustamata nõuded teoreetilise ja praktilise koolituse mahus ja vormides. Residentuur on väga paljus ise õppimine ja initsiatiivi näitamine. Õppimine eeldab erialakirjanduse kättesaadavust ning tasakaalustatud, regulaarset ja süstemaatilist teoreetiliste küsimuste arutelu vahelduvalt praktilise koolitusega.
Residentuuriprogrammi osalise koormuse korraldus on olnud aruteluks mitmeid aastaid ning peab olema võimalik neile, kes soovivad läbida ka doktorantuuri. Residentuuris peab leidma võimaluse oma töö analüüsimiseks ning tulemuste publitseerimiseks.
Arst peab olema valmis tegema rutiinset tööd ning kontrollima isiklikke emotsioone, millised need ka ei oleks. Residentuuri jooksul omandatav isiklik kliiniline kogemus tähendab praktilist käelist osavust ja kliinilise otsustamise oskust ja julgust. See tähendab ka otsustamist, kas olemasolevad juhtnöörid sobivad konkreetsele patsiendile ning kui sobivad, siis mil määral. Oscar Wildelt pärineb ütlus „Haridus on imetlusväärne, kuid aeg-ajalt tasub meeles pidada, et paljutki, mis on teadmist väärt, ei saa õpetada, seda peab ise ära tundma“. Kuldne mõte, üsna päevakohane tänagi.
Professor Toomas Asser
Närvikliiniku juhataja
Crowding, overcrowding ja boarding EMOs
Crowding´uks EMOs (erakorralise meditsiini osakonnas) nimetatakse EMOsse pöörduvate patsientide hulga suurenemist.
Overcrowding´uks seisu, kus erakorralise ravi vajadus on suurem kui olemasolevad ressursid.
Boarding´uks EMOs nimetatatakse EMOst haiglasse hospitaliseerimist vajavate haigete ajaliselt pikenevat EMOs viibimist.
Nii overcrowding kui eriti boarding on paljude uuringute alusel leitud olevat seotud patsientide halvemate kaugtulemustega haiglas, k.a suremuse tõusuga ja ka patsientide halvema rahulolekuga haigla teenustega. Kui patsientide pöördumist haiglasse on haigla tasemel raske, kui mitte võimatu, reguleerida, sest haiged pöörduvad EMOsse just siis, kui nad seda heaks arvavad, siis EMOs viibimise aeg, eriti EMOst edasi statsionaarse ravi osakondadesse hospitaliseeritavatel haigetel, on otseses seoses haigla täitumuse ja kogu haigla haigete logistikaga. Kindlasti on siin oluline osa ka haigla käsuahelatel ja EMOst hospitaliseerimiseks vajalike kokkulepete saavutamise kiirusel. See omakorda on sõltuvuses haigla erinevate osakondade täituvusest, haiglas valves olevate valvearstide kvalifikatsioonist ja kogemusest, uuringute ja analüüside teostamise kiirusest ja paljudest teistest faktoritest.
Kuidas on crowding´u ja boarding´uga lood meie haiglas?
EMOsse pöördunud patsientide arv on mitte-pisitrauma osas kasvanud 2010–2016 vahemikus 17% e 3600 patsiendi võrra, pisitraumaga patsientide, kes on oluliselt vähem ressursimahukad, arv on jäänud praktiliseks samaks.
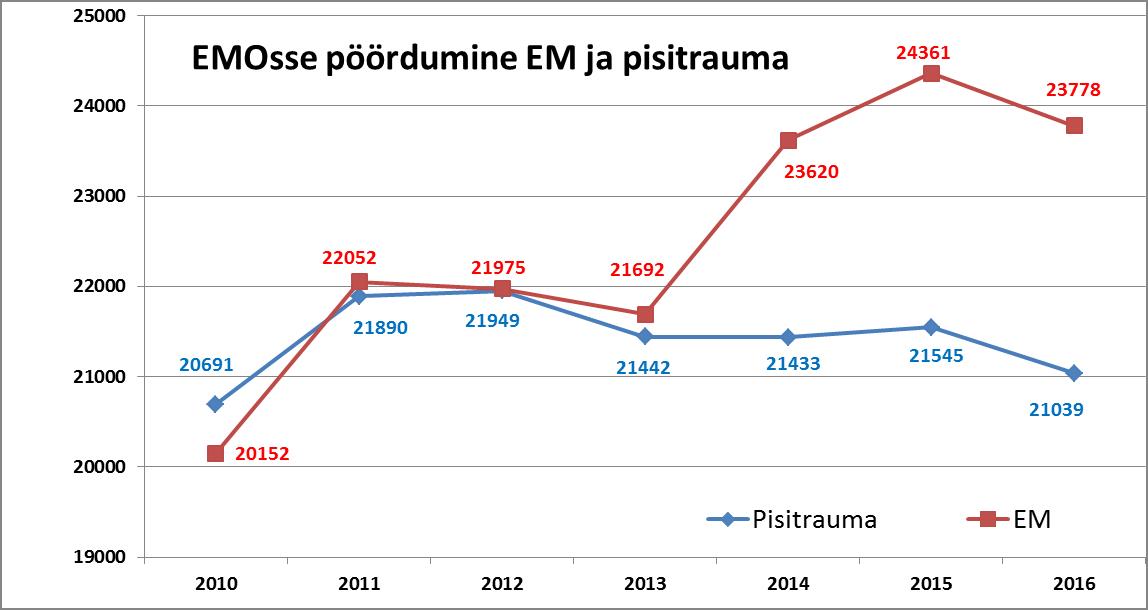
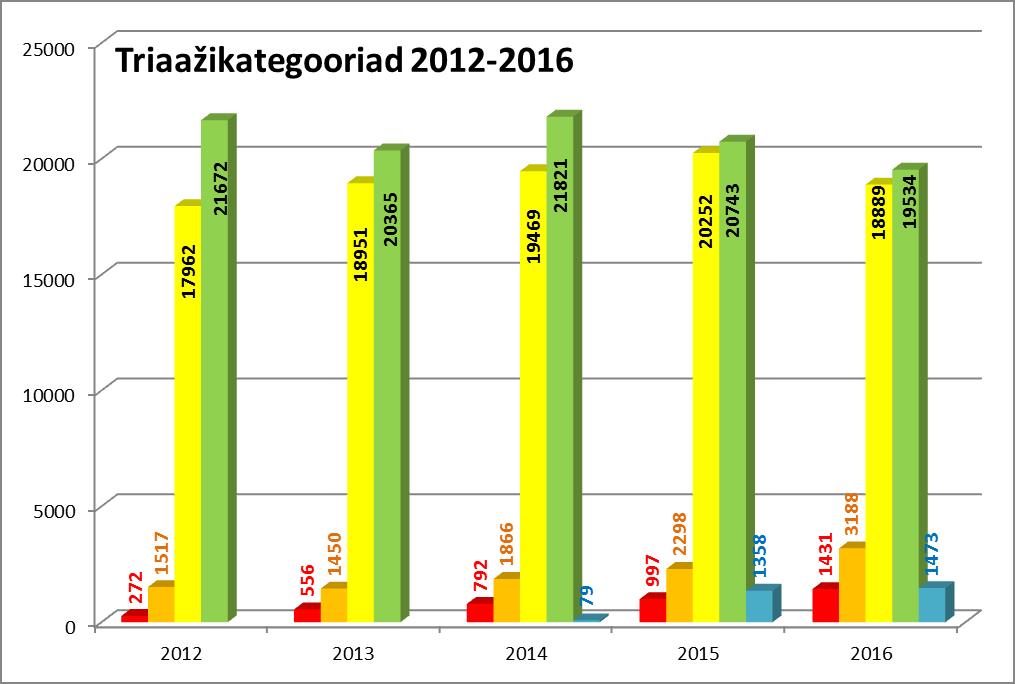
Patsientide arvule lisaks on muutunud järjest raskemaks ka patsientide seisund, mistõttu on järjest rohkem patsiente, kes vajavad kiiremat ja põhjalikumat käsitlust. 2012–2016 vahemikus on punase, ehk kohest käsitlust nõudvate patsientide hulk kasvanud 5,25 korda ja oranži triaažikategooriaga patsientide arv 2,1 korda.
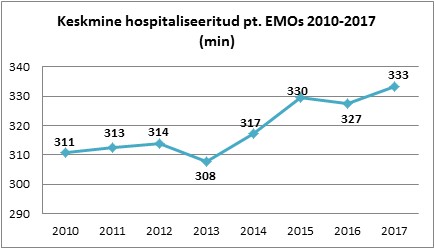
Keskmine EMOst kliinikumi hospitaliseeritud patsient viibis 2017. aastal (11 kuu põhjal) EMOs 7% kauem kui 2010. aastal, s.o patsiendi kohta 22 minutit kauem. Aga kuna EMOst hospitaliseeritakse kliinikumi ca 7500 patsienti aastas, siis kogutulemusena viibivad 2017. aastal patsiendid EMOs kauem kokku 2250 tundi!
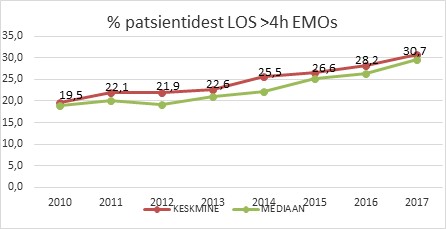
Veel kurvem on tulemus, kui vaadata hospitaliseeritud patsientide EMOs viibimist kokkuleppelise sihtajani (4 tundi). Kui 2010. aastal viibis hospitaliseeritud haigetest EMOs üle 4 tunni keskmiselt 19% patsientidest, siis 2017. aastal oli selliseid patsiente 31% e >4h EMOs viibivate patsientide koguarv on kasvanud 61%!
Kui hospitaliseeritavate patsientide EMOs viibimise kogu aega võrrelda sihtmärgilise 4-tunnise eesmärgiga, siis EMOs viibitud „üleaeg“ on summaarselt 8746 tundi.
Mida öelda kokkuvõtteks?
Me oleme osa ülejäänud maailmast ja enamus läänelikule maailmale omaseid probleeme on probleemiks ka meile. EMO on osa haiglast ja haigla tasemel peame hakkama leidma ka lahendusi EMO, aga see on tegelikult kogu haigla, probleemidele – ennekõige boarding´ule EMOs.
Dr Kuido Nõmm
Erakorralise meditsiini osakond
Lootusetu lootusest
 Öeldakse, et lootus sureb viimasena. Vajadus säilitada lootus kuni viimse võimaluseni, on loomuomaselt seotud oma elu eest seismisega.
Öeldakse, et lootus sureb viimasena. Vajadus säilitada lootus kuni viimse võimaluseni, on loomuomaselt seotud oma elu eest seismisega.
Kui sageli oleme aga endalt küsinud, mis see lootus täpsemalt on? Olen oma töös rohkelt kokku puutunud inimestega, kelle jaoks on lootuse või lootusetuse küsimus tähtsal kohal. Seepärast olen pidanud nimetatud teemale sageli mõtlema.
Lootuse kohta võime ütelda, et see on käesolevas hetkes elava inimese võime kujutada ette tulevikku. Oluline on, et selles tulevikupildis on piisavalt pidepunkte, mis kinnitavad talle tuttava maailma kestmist ja milles on temale vajalikud elus olemist märgistavad tunnused. Lootus seob kokku kõik ajad, mineviku, oleviku ja tuleviku. Mineviku mudelid sobitatakse tulevikku ja hinnatakse nende realiseerimise võimalikust läbi oleviku kirjelduse.
Sageli, kui kerkib ülesse lootuse teema, kuulen ma lauseid stiilis – „loodan, et tervis paraneb“, „loodan, et ravi aitab“, „loodan, et kõik saab korda“. Siinjuures seotakse lootus selgelt füüsiliste parameetritega ja mõõdikud lähtuvad varem olnud seisunditest. Lootuse sisu kirjeldus näeb tulevikku sarnaselt mineviku füüsilise kirjeldusega. Kahjuks on meditsiiniabis küllalt sagedased olukorrad, kus tuleviku füüsiline seisund ei ole enam kunagi sarnane varasemaga. Aeg-ajalt tuleb ette sootuks vastupidiseid lahendusi, kus füüsilisest taastumisest ei ole üldse võimalik rääkida. Sellisel puhul ei ole lootuse hoidmiseks või loomiseks abi ka levinud ütlemisest „võtame päev korraga“. Päev korraga vaade töötab vaid lühiajaliselt ja pigem juhtumitel, kus on mingigi reaalne võimalus mõtelda tervise paranemisest. Päevapikkune tulevikuperspektiiv on emotsionaalselt äärmiselt väsitav, sest iga päev peab alustama oma maailma ülesehitamist otsast peale. Seepärast on loomulik soovida näha oma elu ikka pikema perspektiiviga kui päev korraga.
Mida aga teha, kui füüsiline perspektiiv ei lase meid lootusrikkalt tulevikku vaadata? Siin tulebki appi inimese mitmedimensioonilisus. Inimene ei ole kunagi üksnes füüsiline olend. Rääkides terviklikust inimesest, mõtleme temast lisaks füüsilisele ka kui sotsiaalse, psüühilise ja spirituaalse olendi peale. Lootusetus olukorras, kus ühemõõtmelises vaates lahendused puuduvad, on võimalik leida abi arusaamade laiendamisest. See tähendab, et tuleb kõrvale panna soov otsida lahendusi füüsiliste parameetrite piires ja siirduda otsingutele teistes valdkondades. Nii võime avastada lootuse jätkuvates suhetes või nende arendamises. Ka võib avastada lootusekilde olnud lugude elustumises. Viimaks on aga kõige lootuse tuum selles, kuidas mõtleme me elust, olemasolust ning selle piiridest ja kas meil on ka kujutluspilt, mis ulatub nende piiride taha. Selles peitubki sügavaim osa meie lootusest, mis saab olla oluliseks toeks lootusetus olukorras, kus enam midagi teha ei saa. Terviklik ravi tähendab päriselt terviklikku inimese ravimist, võttes arvesse kõiki inimolemise mõõtmeid. Sellises tervikpildis saab tõeks, et lootus püsib viimseni.
Naatan Haamer
Hingehoidja
Ettevaatust, andmed!
 Andmekaitse on sõna, mis arstid valvsaks teeb. Aeg-ajalt ilmutab meedias oma haiguse loo mõni patsient või tema omaksed, kes on veendunud, et arstid on ravinud valesti ja süüdi tervise või koguni elu kaotuses. Enamasti on pika jutu lõpus lühike lause: andmekaitse reeglite tõttu arstid ja haigla juhtunut kommenteerida ei saa.
Andmekaitse on sõna, mis arstid valvsaks teeb. Aeg-ajalt ilmutab meedias oma haiguse loo mõni patsient või tema omaksed, kes on veendunud, et arstid on ravinud valesti ja süüdi tervise või koguni elu kaotuses. Enamasti on pika jutu lõpus lühike lause: andmekaitse reeglite tõttu arstid ja haigla juhtunut kommenteerida ei saa.
Patsiendi andmed on patsiendi omad, ta võib nendega teha, mida soovib – ise avaldada, anda teistele loa avaldamiseks ja hiljem selle tagasi võtta või keelata üldse midagi avaldada. Teda kaitseb seadus. Alaealist patsienti esindavad vanemad, patsiendi surma korral otsustavad andmete avaldamise üle lähisugulased või pärijad.
Arstide jaoks on kutsesaladuse hoidmine enesestmõistetav. Inimeste mure ja lein on arusaadav ja väärib alati kaastunnet. Aga kus on ühe poole õiguste ja teise poole kohustuste tasakaalupunkt?
Hiljuti tegi Euroopa Inimõiguste Kohus otsuse, millega ei rahuldanud Anneli Rõigase kaebust. Lahenduse sai mitme aasta tagune juhtum, kus noor mees suri ravimatu haiguse tagajärjel, tema ema aga süüdistas avalikult arste piinamises ja tahtlikus tapmises.
Kohtuotsuse järgi tuvastas kohtumeditsiiniline hinnang, et kaebaja poja O. surma põhjustas hulgimetastaasidega pahaloomuline melanoom ajuverejooksu ja -turse komplikatsioonidega. Samuti kinnitas ekspertiis, et ravi vastas tema seisundile ning mingeid ravivigu ega kuriteo koosseisu ühegi meditsiinitöötaja tegevuses ei tuvastatud.
2010. aastal, kui nõiajaht ajakirjanduses oli täies hoos, palus tervishoiuteenuse kvaliteedi ekspertkomisjon Eesti Arstide Liidu ettepanekul Anneli Rõigaselt nõusolekut poja haigusloo andmete avaldamiseks, kuid ta keeldus.
Nüüd võivad ka arstid kriminaalasja kartmata avaldada kõiki fakte, mis avalikus kohtuotsuses kirjas.
Kui toona oleks saanud avaldada tegeliku diagnoosi ja haigusloo kirjelduse, mis on toodud kohtuotsuses, oleks avalikkus saanud juhtumist hoopis teistsuguse pildi. Tõenäoliselt oleksid siis lakanud mõõdutundetud süüdistused Põhja-Eesti Regionaalhaiglas O.-d ravinud ja tema lahkumist kergendanud kolleegide aadressil. Võib-olla ei oleks ka sel ajal terviseameti järelevalveametis töötanud Peeter Mardna saanud kaela kriminaalasja – selle eest, et ta olevat toonud Riigikogu sotsiaalkomisjoni istungil ühe näite, milles avaldas O. terviseandmeid. Õnneks lõpetati uurimine süüdistust esitamata.
Ettevaatus ei ole ülearune mitte ainult patsiendi andmete avaldamisel, vaid ka ainuüksi nende vaatamisel digiloos. Tervishoiuteenuste korraldamise seaduse järgi võib patsiendi nõusolekuta töödelda tervishoiuteenuse osutamiseks vajalikke andmeid. Seda tõlgendatakse praktikas niimoodi, et kui patsiendiga ravisuhet parajasti ei ole, siis ei tohi ka tema andmeid vaadata. On teada vähemalt üks juhtum, kus seetõttu algatati arsti vastu väärteomenetlus. Arst vaatas patsiendi haiguslugu, et anda selgitusi kvaliteedikomisjonile, kuhu seesama patsient oli tema kohta kaebuse esitanud.
Peaks olema vaieldamatult kehtiv põhimõte, et igal inimesel on õigus ennast kaitsta. Välja arvatud arstide puhul?
Eelmisel aastal tegi arstide liit ettepaneku muuta seadust nii, et tervise infosüsteemis oleks juurdepääs patsiendi andmetele lubatud ka osutatud arstiabi kvaliteedi hilisemaks hindamiseks. Arstil peab olema õigus ilma patsiendi nõusolekuta vaadata andmeid selgituste andmiseks patsiendile, tema omastele, tervishoiuteenuse kvaliteedi ekspertkomisjonile, õiguskaitseorganitele või kindlustusseltsile. Samalaadse ettepaneku on teinud ka Põhja-Eesti Regionaalhaigla.
Seni pole seadusi muudetud, nii et parem karta kui kahetseda – patsiendi andmetega tuleb ümber käia väga ettevaatlikult.
Katrin Rehemaa
Eesti Arstide Liit
Lisalugemist:
Euroopa Inimõiguste Kohtu otsus kohtuasjas Rõigas vs Eesti http://vm.ee/sites/default/files/content-editors/legal/roigas_vs._eesti_otsus.pdf
Välisministeeriumi pressiteade EIK otsusest kohtuasjas Rõigas vs Eesti http://vm.ee/et/uudised/inimoiguste-kohus-leidis-asjas-roigas-vs-eesti-et-riik-ei-ole-rikkunud-konventsiooni
Edukat uut õppeaastat!
 Uudishimu ajendas mõtisklema selle üle, missugused mõtted kerkivad lastepsühhiaatri pähe, kui tehti ettepanek kirjutada midagi teemal lapsed ja kool laste tervise võtmes. Ilmselt ongi lastepsühhiaater kõige õigem meditsiinieriala esindaja just sellel teemal Kliinikumi Lehe vahendusel kolleegidega mõtteid vahetama, sest lastepsühhiaatrid teevad haridussüsteemiga igapäevaselt koostööd ja lastepsühhiaatrias ei seostu sesoonsus mitte niivõrd ilmaolude, taimede õitsemise vms teguritega, vaid just sellega, kas on kool või suvevaheaeg. Nendest kokkupuutepunktidest mõne sõna kirjutangi.
Uudishimu ajendas mõtisklema selle üle, missugused mõtted kerkivad lastepsühhiaatri pähe, kui tehti ettepanek kirjutada midagi teemal lapsed ja kool laste tervise võtmes. Ilmselt ongi lastepsühhiaater kõige õigem meditsiinieriala esindaja just sellel teemal Kliinikumi Lehe vahendusel kolleegidega mõtteid vahetama, sest lastepsühhiaatrid teevad haridussüsteemiga igapäevaselt koostööd ja lastepsühhiaatrias ei seostu sesoonsus mitte niivõrd ilmaolude, taimede õitsemise vms teguritega, vaid just sellega, kas on kool või suvevaheaeg. Nendest kokkupuutepunktidest mõne sõna kirjutangi.
Uudishimu enda sees ja enda ümber toimuva vastu on peamiseks eelduseks õppimisest kui teada saamise protsessist rõõmu tundmiseks. On siiski väga palju tegureid, mis õppimist kergemaks või raskemaks teevad. Enamasti seonduvad need vaimse tervisega sh psüühilise tegevuse eripäradega, mis meil kõigil on olemas, aga mõnel meist mõnes valdkonnas sedavõrd ilmsed, et annavad lisaboonuse või tingivad erivajaduse. Psüühilise tegevuse eripärad on tavaliselt olemas juba lapseeas, aju küpsemisega seoses võivad mõned neist leeveneda või taanduda, mõned aga jääda inimese toimimist mõjutama läbi elukaare. Meditsiinis tähistatakse toimimist mõjutavaid psüühilise tegevuse eripärasid diagnoosikoodiga, haridussüsteemis tähendab teatud diagnoosikoodi olemasolu lapsel tema hariduslikku erivajadust. Praegu on haridusliku erivajadusega laste abistamiseks hariduse andmist Eestis reguleerivates õigusaktides loetletud palju võimalusi – näiteks individuaalse õppekava rakendamine, erineva taseme õpitulemustega õppeprogrammid, õpiabi, väikeklassis (kuni 4 õpilast) õppimine, ühe õpilase õpetamisele keskendatud õpe jne. Samad õigusaktid sätestavad, et ilma lastepsühhiaatri abita suurem osa nendest võimalustest ei rakendu. Eelnevalt on vajalik lapse seisund põhjalikult hinnata koostöös lastepsühhiaatrilise meeskonna spetsialistidega (logopeed, psühholoog) ja vastavalt uuringute tulemustele anda konkreetsed soovitused, missugustel tingimustel ja missuguse lisaabiga just see laps kõige paremini võiks koolis toime tulla. Hariduslik erivajadus võib tuleneda väga paljudest põhjustest. Näiteks sellest, et laps ei suuda keskenduda vaimset pingutust nõudvale tegevusele või ei suuda pikemalt ühel kohal püsida või ei saa aru kõnest või on mõne valdkonna suhtes täiesti huvitu või on mõnes valdkonnas väga saamatu, kuid mõnes teises saavutab suurepäraseid tulemusi või ei saa üldse eriti aru, mis tema ümber toimub ja mida temalt nõutakse või ei suuda eakaaslastega samas tempos lugema-kirjutama õppida, kuigi on igati nutikas ja taiplik või ägestub tühisel põhjusel ülemääraselt või on kurb ja õnnetu ning lootuse kaotanud jne, jne. Need on vaid mõned põhjustest, kirjutise piiratud maht ei võimalda kõiki ülejäänuid üles lugeda.
Mida kogu selle tarkusega nüüd pihta hakata?
Meist igaühel (lapsevanemana, spetsialistina, koostööpartnerina jne) on võimalus kaasa aidata lastele sellise keskkonna kujundamisele, mis lapse uudishimu temas endas ja tema ümber toimuva suhtes erksana hoiab ja õppima innustab, mistahes eripäradele ja takistustele vaatamata. Oleme oma laste, lastelaste, kolleegide laste ja tuttavate laste vastu hoolivad, tähelepanelikud ja mõistvad.
Õpime end mõnikord kujutlema eripärase lapse asemele ja mõtleme, mida me selle lapse nahas olles selles olukorras kõige rohkem vajaksime, et paremini hakkama saada ja end hästi tunda. Püüame seda lapsele pakkuda.
Seega – edukat uut õppeaastat meile kõigile!
Dr Anu Susi
Laste ja noorukite vaimse tervise keskus
Psühhiaatriakliinik
Mitmekümnepalgeline tsöliaakia
 Kui sain meie ajalehe ”Kliinikumi Leht” toimetuselt ettepaneku kirjutiseks, oli mul mõtetes suurehulgaline põnevate teemade valik – alates lastekliinikus minu igapäevatöös sagedastest ja eri põhjustega eri vanuses laste kõhuvaludest kuni küll senini kogu maailmas veel, ka meil, harva diagnoositud, kuid uut kliinilist ja teaduslikku teavet pakkuva eosinofiilse ösofagiidini. Juureldes aga just selle kirjutise teemavalikut kliinilis-teadusliku huvi-olulisuse-mitmekülgsuse rõhuga, valisin ikkagi taaskord oma pikaaegse lemmiku – tsöliaakia ehk gluteenenteropaatia. Ja põhjusi selleks on mitmeid.
Kui sain meie ajalehe ”Kliinikumi Leht” toimetuselt ettepaneku kirjutiseks, oli mul mõtetes suurehulgaline põnevate teemade valik – alates lastekliinikus minu igapäevatöös sagedastest ja eri põhjustega eri vanuses laste kõhuvaludest kuni küll senini kogu maailmas veel, ka meil, harva diagnoositud, kuid uut kliinilist ja teaduslikku teavet pakkuva eosinofiilse ösofagiidini. Juureldes aga just selle kirjutise teemavalikut kliinilis-teadusliku huvi-olulisuse-mitmekülgsuse rõhuga, valisin ikkagi taaskord oma pikaaegse lemmiku – tsöliaakia ehk gluteenenteropaatia. Ja põhjusi selleks on mitmeid.
Eelkõige on tegemist kogu maailmas olulist kliinilist ja teaduslikku tähelepanu omava ja sageneva haigusega igas vanuses isikutel. Tsöliaakia korral võib patsientidel olla nii perearstide kui ka kümnete erinevate erialade arstide poole pöördumisel esitada vägagi erinevaid terviseprobleeme. Ja tegemist on haigusega, mille olemuse ehk patogeneesi teave on aastakümnete jooksul oluliselt muutunud ja jätkuvalt täiustunud ning just seetõttu on eelnevalt harvaesinevast malabsorptsioonisündroomiga kulgevast imikute-väikelaste seedetraktihaigusest kujunenud organismi erinevaid kudesid ja elundkondi haarav ja seega erinevate sümptomitega ja igas vanuses avalduda võiv sage autoimmuunhaigus.
Lisaks tsöliaakia patogeneesimehhanismide täpsemale tundmaõppimisele (s.t autoantigeeni avastamisele ja täpsele kirjeldamisele), ongi välja töötatud ning arstidel igapäevases töös abiks tsöliaakia õigeaegsel avastamisel laborianalüüsidena usaldusväärsed, tsöliaakiale kõrge tundlikkuse ja spetsiifilisusega autoantikehade sõeltestid. Seega on tsöliaakiaalased uuringud nii kogu maailmas kui ka meil Eestis, pakkunud aastate jooksul uut teaduslikku ja kliinilist põnevat teavet ning tänu arstide täiustunud teadmistele ja uuringute võimalustele ka paljudele patsientidele korrektseid tsöliaakia diagnoose ning seega ka efektiivset ravivõimalust.
Juba I-II sajandil A.D. kirjeldas Vana-Kreeka-Rooma arst Aretaeus tsöliaakiat kui kurnatusseisundit täiskasvanutel, mille raviks soovitati puhkust ja paastu. 1950-ndate aastate teadusuuringutest alates käsitleti tsöliaakiat aga kui nisu-, rukki-, odra- ja kaeravalkude toimel kahjustunud peensoole haigust, mille ainsaks raviks oligi haigust põhjustavate teraviljade vaba toit ja jook (ehk siis range nn gluteenivaba dieet). Veel 1980-ndatel aastatel peeti tsöliaakiat kogu maailmas, ka Eestis, (üli)harva esinevaks haiguseks. Nüüdseks on aga tsöliaakiat diagnoositud kogu maailmas kümneid kordi sagedamini: 0,3–3,3%-l üldpopulatsiooni isikutel. Ka meie teadustööde tulemustest selgub enam kui 30-kordne haigestumuskordaja tõus Eesti lastel 35-aastase tsöliaakiaalase uuringuperioodi jooksul.
Tsöliaakia vägagi erineva kliinilise väljenduse olulisima põhjuse selgitab aga 1997. aastal publitseeritud Walburga Dieterichi töörühma teadusavastus, et nisus, rukkis, odras ja kaeras leiduvate teatud valgufraktsioonide toimel kujuneb tsöliaakiahaigetel kahjustus inimese omaenese kudede vastu – tekib autoimmuunreaktsioon inimese normaalse, paljudes kudedes ja koevedelikes esineva 85 kDa molekulmassiga valgu, transglutaminaas 2-ga. See avastus andis teadmise, et tsöliaakia on organismi paljusid kudesid kahjustav autoimmuunhaigus. Nii võivadki tsöliaakia korral lisaks peensoolekahjustusele esineda muutused ka organismi muudes kudedes, nii näiteks nahas, ajus ja närvisüsteemis, maksas, reproduktiivorganites ja mujal.
Tüüpilise vormiga tsöliaakiahaigel esinevad erinevad seedetrakti sümptomid ning selle haigusvormi õigeaegne avastamine ei ole arstidele mureks. Umbes 60%-l kõikidest tsöliaakiahaigetest esineb aga tsöliaakia atüüpiline või varjatud haigusvorm, mille puhul ongi seedetrakti sümptomid tagasihoidlikud või puuduvad hoopiski. Seetõttu võivad aga tsöliaakiahaiged jääda õigeaegse diagnoosita. Need haiged võivad oma erinevate vaevuste tõttu arstiabi otsida lisaks korduvatelt perearstivisiitidelt, kuid näiteks ka hematoloogilt, reumatoloogilt, endokrinoloogilt, günekoloogilt, ortopeedilt, stomatoloogilt, dermatoloogilt, neuroloogilt, psühhiaatrilt. Tsöliaakiale võib viidata kõhnumine, kasvupeetus, ravile halvasti alluv rauavaegusaneemia, retsidiveeruv aftoosne stomatiit, jäävhammaste emaili- ja struktuuri muutused, maksa transaminaaside taseme ebaselge tõus, reproduktiivse funktsiooni erinevad häired, erinevad neuroloogilised ja psühhiaatrilised sümptomid, ka osteopeenia, osteoporoos. Mitmeid neist võib käsitleda ka kui tsöliaakia tüsistusi.
On teada, et tsöliaakia võib kaasneda teiste autoimmunhaigustega ja sagedamini just nendega, millele on iseloomulik tsöliaakiaga sarnane pärilik eelsoodumus (HLA II klassi antigeenid DQ2, DQ8). Kaasnevatest haigustest olulisemateks on kindlasti I tüüpi diabeet, autoimmuunne türeoidiit, autoimmuunne hepatiit, Downi sündroom, Turneri sündroom, Williamsi sündroom, IgA puudulikkus ning tsöliaakia nn nahavorm herpetiformne dermatiit. Ja just nende diagnoosidega haigete tsöliaakia regulaarsete sõeluuringutega on avastatudki 5–15%-l neist ka kaasneva haigusena tsöliaakia.
Seega, see mitmekümnepalgeline tsöliaakia pakub jätkuvalt uusi kliinilisi ja teaduslikke uurimisküsimusi paljudele maailma teadusgruppidele, ka meile, senini ikkagi veel selgusetu teadasaamiseks, näiteks erinevas vanuses avaldumise ja erinevate avaldumisviiside põhjuste, ka riskifaktorite ja kaitsvate faktorite, samuti ka tsöliaakia uute ravivõimaluste alal.
Dr Oivi Uibo
Tartu Ülikooli Kliinikumi lastekliinik
Tartu Ülikooli lastekliinik
Kirjandus
1. Denham JM, Hill ID. Celiac disease and autoimmunity: review and controversies. Curr Allergy Asthma Rep 2013; DOI 10.1007/s11882-013-0352-1.
2. Uibo O. Childhood coeliac disease in Estonia: occurrence, screening, diagnoosis and clinical characterization. Dissertationes Medicinae Universitatis Tartuensis 1994: 1-84.
3. Ress K, Luts K, Rägo T, Pisarev H, Uibo O. Nationwide study of childhood celiac disease over a 35-year period in Estonia. Eur J Pediatr 2012; 171: 1823-1828.
4. Husby S, Koletzko S, Korponay-Szabó IR, Mearin ML, Phillips A, Shamir R. European Society for Pediatric Gastroenterology, Hepatology, and Nutrition Guidelines for the Diagnosis of Coeliac Disease. J Pediatr Gastroenterol Nutr 2012; 54: 136-160.
5. Dieterich W, Ehnis T, Bauer M. Identification of tissue transglutaminase as the autoantigen of celiac disease. Nat Med 1997; 3: 979-801.
Tahan saada südamehaigeks!
 II maailmasõja eelõhtul Inglismaa maamõisas. Perekond on kogunenud lord Marchmain’i surivoodile.
II maailmasõja eelõhtul Inglismaa maamõisas. Perekond on kogunenud lord Marchmain’i surivoodile.
„Mis tal õieti on?“
„Süda. Süda ja veel üks pikk sõna. Ta sureb selle pika sõna kätte.“
...
„Kas see on lõpp?“ küsis Julia
„Raske öelda,“ vastas arst. „Kui ta sureb, siis nii see tõepoolest juhtub. Kuid ta võib praegusest haigushoost toibuda. Peaasi, et teda ei häirita. Väiksemgi ehmatus võib saatuslikuks saada.“
Evelin Waugh. „Tagasi Bridesheadi“.
Mõni hetk hiljem on lord Marchmain leidnud oma surma väärika haiguse läbi, mille nimeks on „süda ja veel üks pikk sõna.“ Nii perekond, arst kui preester on asjade sellise käiguga rahul.
Aasta 2017. Suur visiit kliinikumi kardioloogia osakonnas. Igal nädalal kohtame mõnda patsienti, kes visiteerijatele sügavalt otsa vaadates lausub ühe sõna: „Süda“. Mõni pikema jutuga patsient moodustab terve lause: „Mul on süda“. Kui arst seepeale kostab, et tal on ka süda, muutub patsient sageli kurvaks või on isegi solvunud. Ilmselt ootas ta teistsugust reaktsiooni. Püüan ette kujutada sama patsienti sisenemas näiteks uroloogi kabinetti ja teatamas: „Eesnääre“ või lausumas gastroenteroloogile: „Mul on jämesool“. Millegipärast ei suuda ma sellist pilti endale ette manada.
Kui ma noore arstina kardioloogiat õppima hakkasin, tundus see huvitav teadus, mis koosneb EKG sakkidest, südame kahinatest ja veel paljust muust üle mõistuse keerulisest. Õige pea hakkas selguma tõsiasi, et südamehaigustega kipub kaasas käima teatav psühholoogiline ja sotsiaalne taak. Ühtepidi südamehaigusi kardetakse, sest enamik inimesi ju sureb nende kätte, kuid teisalt leidub hulk patsiente, kes kannavad südamehaige rolli suure pühendumuse ja uhkusega. Nagu pakuks südamehaiguse omamine ning sellest rääkimine inimesele kuidagi teistsugust ja ainuomast sotsiaalset staatust.
Toon veel mõned näited kardioloogia osakonnast 2017 aastal.
63-aastane naine, kes viimase 15 aasta jooksul on võtnud ravimeid südame isheemiatõve tõttu ja kellel aastaid tagasi olla diagnoositud ka südameinfarkt, saabus elus esmakordselt koronarograafiale. Koronarograafial ei leitud kinnitust patsiendi pikaajalisele haigusele. Patsient lahkus osakonnast ilmselgelt murtud meeleolus.
84-aastane mees sattus kardioloogia osakonda südamepuudulikkuse tõttu. Kaasuva haigusena prostata kartsinoom, mis selles vanuses on sageli aeglase kuluga ning patsiendi prognoosi mittemõjutav haigus. Kiirustades saabub kohale patsiendi tütar, kutsub raviarsti kõrvale ja teatab: „Palun ärge öelge talle, et tal vähk on. Ta ise ei tea seda.“ Püüan tütrele selgitada, et onkoloogia on teinud suuri edusamme ning enamik vähiga patsiente elab tänapäeval kauem kui südamepuudulikkusega patsiendid. Siiski ei tagane tütar soovist, et halva kuulsusega haigus peab jääma kitsa ringi saladuseks.
Aastatega on minus süvenenud veendumus, et erinevad haigused kannavad endas erinevat mõju patsiendi psüühikale ja tema sotsiaalsele käitumisele. Seejuures ei pruugi haiguse bioloogiline olemus ja selle prognoos olla üldse korrelatsioonis sama haiguse sotsiaalse mõjuga. Püüan oma kahtlustele teaduskirjandusest kinnitust leida. Juba põgusal otsingul ilmneb, et selline teadus nagu haiguste sotsioloogia on täiesti olemas. Isegi oma ajakirju annavad välja, näiteks Journal of Health and Social Behavior ja Sociology of Health & Illness. Vastav kirjandus kasutab eraldi termineid kirjeldamaks haiguse bioloogilist substraati (disease) ja selle haiguse sotsiaalset tähendust inimesele (illness). Suurem osa haiguste sotsioloogia uurijatest on pühendunud ebasoodsa mõjuga ja märgistatud (stigmatiseeritud) haiguste uurimisele. Näiteks juba eelpool mainitud pahaloomulised kasvajad, mis kannavad ajalooliselt vääramatu fataalse lõpu märki, ehkki see tänapäeval enam nii ei ole. Väga palju on uuritud HIV-positiivsete inimeste sotsiaalset rõhutust, kuigi kunagisest surmahirmu külvavast tõvest on tänaseks saanud ravimitega kontrollitav krooniline haigus. Epilepsiat tuuakse näiteks, kus haiguse sotsiaalne kahju on selgelt suurem kui haiguse enese mõju organismile.
Erinevate haiguste positiivset sotsiaalset kuvandit on uuritud vähem, kuid siiski on südamehaigused selgelt klassifitseeritud haiguste hulka, millest patsientidel meeldib rääkida, olgu selle eesmärgiks kas tähelepanu, kaastunne või enese kõrvutamine maailma vägevatega, kes samuti südamehaigust põdesid (näiteks enamik Ameerika presidente).
Tegin prooviks otsingu Eesti päevalehtede viimase aasta kirjatöödest. Tulemuseks on kümneid lugusid ja kirjeldusi, kus avalikkusele tuntud inimesed räägivad oma südamehaigusest. Mitmetel seda haigust tegelikult enam ei olnudki, vaid räägiti varem põetud või suisa lapsena põetud haigustest. Vastukaaluks õnnestus leida vaid mõni üksik kirjeldus kopsu- või neeruhaiguse omamisest.
Kõigele eeltoodule vaatamata püüan oma patsientidele alati selgitada, et südamehaiguse omamine ei ole elus hea valik. Tundke rõõmu, kui arst ütleb teie südame terve olevat. Ei maksa selle üle kurvastada.
Märt Elmet
Vanemarst-õppejõud kardioloogia erialal
Lasteintensiivravist ja moodsast meditsiinist – kas väike saab olla ilus?
 Lasteintensiivravi on väikesemahuline, kõrgete kulutuste ja suhteliselt suurte riskidega eriala. Isegi USA suurtes keskustes on jõutud tõdemuseni, et igal osakonnal on vaid piiratud kogemus mõnesaja haigega aastas ja seetõttu on lasteintensiivravi arst justkui pidevalt sunnitud tegelema „haruldaste haigustega“.
Lasteintensiivravi on väikesemahuline, kõrgete kulutuste ja suhteliselt suurte riskidega eriala. Isegi USA suurtes keskustes on jõutud tõdemuseni, et igal osakonnal on vaid piiratud kogemus mõnesaja haigega aastas ja seetõttu on lasteintensiivravi arst justkui pidevalt sunnitud tegelema „haruldaste haigustega“.
Tegelikult on sarnane trend olemas kogu meditsiinis. Üha laiemat kasutust leiab termin täppismeditsiin (ingl precision medicine). Täna teame, et ühe kliinilise diagnoosi sees on võimalik järjest täpsemalt vahet teha konkreetsetel mehhanismidel, mis antud haigel kliinilisi avaldusi põhjustavad. Vastavalt võivad sarnase diagnoosiga haiged saada abi erinevatest sekkumistest. Kiiresti kasvava infohulga juures ei ole spetsialiseerumisest pääsu. Ja seda mitte ainult keerukaid invasiivseid interventsioone, s.h kirurgilist sekkumist vajavatel erialadel.
Peame olema väga ettevaatlikud, enne kui loobume kergekäeliselt kõrget spetsialiseerumise astet nõudvatest sekkumistest, öeldes, et suuremad keskused teevad seda paremini ja kiiremini, ehkki Eesti meditsiiniga võrreldes harva odavamalt. Esiteks tähendab see üha suuremat raha (aga mitte ainult raha) väljavoolu meie praegugi vaevalt jätkusuutlikust meditsiinisüsteemist. Teiseks loob plaanilise tegevuse kompetents eeldused kõrgetasemelise erakorralise abi võimekusele. Kolmandaks, kui siinses meditsiinis enam „silm ei sära“ võime kaotada paljud andekad noored, kes lähevad võimetele vastavaid väljakutseid otsima mujalt.
Tahaksin siinkohal sekundeerida dr Tanel Laisaare mõtetele Kliinikumi Lehes 26. jaanuarist 2017 kompetentsi ja innovatsiooni vajalikkusest, võimalustest ja võimalikkusest meie väikeses meditsiinisüsteemis.
Kuidas meie väikeses populatsioonis rakendada ülimalt spetsiifilisi ja väga harva vaja minevaid interventsioone edukalt? Üha suuremast spetsialiseerumisest tulenevaid vajadusi tasakaalustavad teised trendid. Infoajastul on meil järjest parem juurdepääs ka kõige viimastele innovatsiooniuudistele. Maailm on muutunud „väiksemaks“ ja meie ees lahti. Konsultatsioon suurema keskusega on „harvaesinevate haiguste“ eriala(de)l saamas rutiiniks. Koostöö võib leida ka praktilise kogemuste vahetuse, s.h siinsetes keskustes tehtavad (näidis)operatsioonid või suuremas keskuses stažeerimise/ osaliselt töötamise vormi. Rahvusvaheline koostöö on võimalus saada suuremaks vaimult, kui võimult suur ei olda. Sageli ei olegi vaja keerukaid tehnilisi sekkumisi, kus suurem praktiline/ käeline kogemus on vältimatult eeliseks. Tehnilised ja tehnoloogilised lahendused muutuvad üha töökindlamaks ja kasutajasõbralikumaks. Usun, et kõik on seda trendi tähele pannud tänapäeva infotehnoloogia arengus. Intensiivravis on heaks näiteks ekstrakorporaalne mebraanoksügenatsioon. Eelmise sajandi 90-ndatel vaid väheste väga suurte keskuste pärusmaa eeldas suuri investeeringuid pidevasse tehnilisse valmisolekusse, mida pidi õigustama suur haigete hulk. Tehnoloogia töökindluse ja kasutajasõbralikkuse suurenemine on meetodi teinud täna kättesaadavaks paljudes keskustes. Samal ajal on see leidnud rakendust ja osutunud efektiivseks olukordades, kus varem toimivaid lahendusi nappis.
Väike saab olla ilus ainult siis, kui seda toetavad teised – ühised huvid ja püüdlused.
Kas tõdeda, et „ei saa härjalt piima ega vett vispeldades võid“ (India vanasõna) või lõpetada lootusrikkalt Lennart Meri sõnadega: „Olukord on sitt, kuid see on meie tuleviku väetis“ ja otsida koos jätkusuutlikke lahendusi?
Tuuli Metsvaht
Tartu Ülikooli Kliinikumi lasteintensiivravi vanemarst-õppejõud
Hambaravi aegade tuultes
 Inimesele, kes pole kundagi tundnud hambavalu, tundub teiste poolt kirjeldatu kui väljamõeldis. Hambavalu võib muuta elu talumatuks ning sundida isegi muidu tugevad mehed põlvili.
Inimesele, kes pole kundagi tundnud hambavalu, tundub teiste poolt kirjeldatu kui väljamõeldis. Hambavalu võib muuta elu talumatuks ning sundida isegi muidu tugevad mehed põlvili.
Hambavalu põhjuseid on mitmeid, erinev võib olla valu iseloom, tugevus ja need avalduvad ka erinevatel inimestel erinevalt, sõltuvalt valulävest.
Hammaste ravi oli tuntud juba Vanas-Egiptuses, hambaauke ehk kaariest raviti erinevate materjalidega – kuld, mesilasvaha, erinevad taimesegud/pastad ja kõike seda tehti muidugi eelnevalt hambakaariest eemaldamata (puurimata). Kaaries aga arenes rõõmsalt edasi, tekitades juba järgnevaid tüsistusi nagu pulpiit (hambanärvi põletik), periodontiit (põletik hambajuuretipu piirkonnas), periostiit (mädakogumik periosti all), osteomüeliit (luupõletik).
Hambaravi pastade-vedelike koostisesse kuulusid piim, mesi, õlu, pühade allikate vesi, eeterlikud õlid, köömned, sibul, tilliseemned.
Näitena üks retsept hammaste tervena hoidmise kohta (Ebersi papüürus): Tamme vaik 1, Nuubia savi 1, rohelise silma näovesi: purustada koos ja panna hamba peale.
Kaariese levimus oli madal pronksi- ja rauaajal, kuid selle tõus neoliitikumis võib olla seotud süsivesikurikka taimetoidu kasvuga.
On leitud muumiaid, kellel on püütud asendada puuduvaid hambaid meie aja mõistes implantaatidega, kasutades selleks puidust valmistatud pulki, mis muidugi püsima ei jäänud koesobimatuse tõttu.
Varasel keskajal ilmusid esimesed märgid professionaalsest suuhooldusest ja huvitaval kombel peeti kaariest külluse märgiks ehk moes olid katkised hambad (sic!). Terved hambad olid vaestel, aadlikel oli seevastu piinlik omada terveid hambaid ja seda loeti tollaegset moodi mittejärgivaks. Sellel ajajärgul hakati aga mõtlema juba valutule hambaravile, mis piirdus küll loodusest leitule segatuna mõne (eeterliku) õliga või olid hambaravi võteteks klistiir, nälgimine, vanniskäik, aadrilaskmine, vms.
Praeguseks on hambaravi areng olnud pidev, uudiseks ei ole enam ei implantaat, juureravi mikroskoobiga, breketravi, hammaste transplantatsioon, lähitulevikus ka tüvirakud. Terveid ja tugevaid hambaid loetakse inimese tervise märgiks ja hambad on organismi kui terviku üks osa. Mul on hea meel tõdeda, et teiste erialade arstid oskavad haiget uurides tähele panna muutusi suuõõnes – suuõõne limaskestal, keelel, hammastel; on ju ravimata hambad kroonilise põletiku allikad ning paljude üldhaiguste põhjustajad. Hammaste korrashoiu eest ei vastuta üksnes arst, vaid selles on osa ka inimesel endal.
Lõpetaksin Komi mütoloogiast pärit tõdemusega – laps hakkab kuuluma inimeste maailma alles pärast hammaste tulekut.
Aili Tuhkanen
arst-õppejõud suu-, näo- ja lõualuukirurgia erialal
Suitsuvaba haigla
Peagi täitub kaks aastat, mil Tartu Ülikooli Kliinikumi ruumid ja territoorium muutusid suitsuvabaks – vähemalt oli hea plaan, et ei personal ega patsiendid ei peaks enam sattuma olukorda, kus nad hingavad ise tossu sisse või hingavad seda sisse kolleegi hingeõhust. Paraku selgus, et termin „territoorium“ tähistab vaid 30 meetrit hoonest. Nii et aeg-ajalt märgatakse haigla personali, kes suitsetavad sellise kaugusega põõsastes. Kas nikotiin omab tõesti nii võimsat mõju isegi meditsiiniga hästi kursis olevale inimesele?
Kindlasti on nikotiin aine, mis põhjustab tugevat sõltuvust, kuid ei saa kõrvale jätta samaväärse tugevusega sõltuvust harjumusest. Sageli arvabki suitsetaja, et tal ei ole mingit sõltuvust nikotiinist, vaid ta vajab lihtsalt puhkepausi. Puhkepaus toimub sel juhul harjumuspäraselt suitsetades. Mis on suitsetamine meditsiinilises tähenduses? See on nikotiini manustamine inhaleerimise teel. Teades, et nikotiinil on kindel mõju kesknärvisüsteemis, siis võime võrrelda selle manustamist ükskõik millise teise ainega, mis peaks toimima kesknärvisüsteemi. Võrdleme näiteks rahustiga. Rahustit saab manustada tabletina – sel juhul toimub esmalt imendumine maost ja soolest, mis võtab mõnda aega; järgnevalt liigub ravim vereringlusega läbi maksa, kopsude, südame, aordi aju arteritesse; ületab hematoentsefaalbarjääri ning jõuab lõpuks kohale piirkonda, kus peab toimet avaldama. Juhul kui on vajalik toime kiirem saabumine (nt psühhoosi korral), siis on võimalik ravimit manustada ka lihasesse või veeni, vähendades imendumise aega. Kui nüüd mõelda suitsetamisele, siis sel puhul manustatakse nikotiini otse kopsudesse, tänu millele jõuab see vähem kui poolele teele kõikidest muudest manustamise viisidest ja toimib ülikiiresti ajus. Seega, kui kirjeldada meditsiiniliselt suitsetamise protsessi, siis peabki aru saama, et suitsetamine on protseduur, mille käigus manustatakse nikotiini inhaleerimise teel.
Kirjeldagem suitsetamist: esmalt tuleb võtta üks paberist toru, mis on täidetud kuivatatud taime pulbriga, mille ühte otsa on paigutatud mingi käsn ja teine ots tuleb panna põlema. Teise otsa põlema süttimiseks tuleb käsnaga otsast tõmmata õhku enda poole – sellega luuakse parem hapniku juurdevool ja süttimine. Nüüd tuleb põlemise produkte ehk tossu tõmmata kopsu, hoida 2–3 sekundit, puhuda allesjäänud toss välja ja mõnekümne sekundi möödudes toimingut korrata, ja uuesti, kuni paberitoru koos oma täidisega on ära põlenud. Sellise protseduuri käigus jõuab ära imenduda 1 mg nikotiini, millega ületatakse suitsetaja nikotiini puudujääk ajus.
Sõltuvusse jäämist nikotiinist saab iga suitsetaja ise hinnata mõõtes ära tunnid (või minutid), mille möödudes ta inhaleerib järgmist nikotiini doosi. Lisaks nikotiinile tuleb tossu inhaleerimise protseduuri käigus paratamatult sisse hingata veel vähemalt 4000 keemilist ühendit. Ükski nendest ei ole vajalik kopsudele ega kogu organismile; ka nikotiin ei ole vajalik. Nikotiini sõltuvuse ületamiseks on kaasaaitavaid ravimeid. Tossu sissetõmbamise protseduuri teostamise vastu ravimid ei aita. Kuid puhkepausi on alati tervislikum pidada ilma tossu inhaleerimiseta! Kui suitsetaja ei ole endas kindel, kas ta peaks vastu „suitsupausi“ ilma suitsuta, siis tuleks seda katsetada – kas või seal samas „põõsastes“. Päris imelik oleks näha personali põõsas puhkepausi veetmas – aga mille poolest siis tossu inhaleerimine põõsas mõttekam on? Kui endal ei õnnestu saavutada ühte suitsuvaba päeva, ja teist, ja kolmandat, jne, siis võib leida sobivat abi nõustamisest ja ravimitest.
Ülle Ani
Arst-õppejõud pulmonoloogia erialal
Kogemus, kompetents ja innovatsioon
 Järjekordne aasta on möödas, mistõttu on aeg teha kokkuvõtteid ja seada uusi sihte. Kindlasti on kõigil erialadel 2016. aastast välja tuua uuendusi ja ehk ka esmakordselt kasutusele võetud diagnostika- või ravimeetodeid. Kui kergelt või raskelt nende juurutamine läks, teab igaüks ise.
Järjekordne aasta on möödas, mistõttu on aeg teha kokkuvõtteid ja seada uusi sihte. Kindlasti on kõigil erialadel 2016. aastast välja tuua uuendusi ja ehk ka esmakordselt kasutusele võetud diagnostika- või ravimeetodeid. Kui kergelt või raskelt nende juurutamine läks, teab igaüks ise.
Torakaalkirurgiale oli 2016. aasta mitmes aspektis tähelepanuväärne. Töötades vaid kahe kirurgi ja residendiga, teostasime esmakordselt üle 500 operatsiooni. Hoidsime elus kopsusiirdamisprogrammi. Tagasime erakorralise torakaalkirurgia kättesaadavuse 24/7. Rutiiniks sai kopsuvähi torakoskoopiline operatsioonimetoodika kasutades vaid ühte juurdepääsu (uniport access). Juurutasime spontaanse pneumotooraksi ravis pleurektoomia modifikatsiooni, mille esialgsed tulemused on olnud suurepärased. Teostasime esmakordselt laparatoomia haava kasutades kahepoolse torakoskoopilise kopsuresektsiooni; torakoskoopiliselt I roide resektsiooni ja lisaroide resektsiooni jne. Või polegi see kõik oluline, peaasi, et püsisime kenasti lepingumahu raamides.
Minu hinnangul ei ole ülikoolikliiniku ülesanne pelgalt haigete ravimine etteantud ravijuhtude mahus, vaid väga oluline on eriala järjepidev arendamine, et tagada Eesti patsientidele parimad ravivõimalused, mida kaasaegsel meditsiinil on pakkuda. Meditsiin on pidevas arengus. Iga ajastu on aga erinev. Kui Evarts A. Graham 1933. aastal teostas esmakordselt kopsuvähi ravis pulmonektoomia, siis oli see revolutsiooniline samm torakaalkirurgias. Täna püüame, kui vähegi võimalik, pulmonektoomiat vältida. Suureks kirurgiks peetakse E. Grahamit vaatamata asjaolule, et järgmised 19 patsienti, keda ta sama meetodit kasutades opereeris, surid. See oli innovatsiooni hind. Tänapäeval enam nii ei saa. Patsientide ootused on hoopis teised. Aga eks ole muutunud ka võimalused. Kirurgia on järjest enam ja enam spetsialiseerunud. Kirurgid ei ole enam universaalsed, kes opereerivad patsienti pealaest jalatallani. Sest tänapäeval ei ole enam küsimus selles, kas me suudame opereerida, vaid selles, kuidas me suudame seda teha. Operatsioon, mis tundus 20 aastat tagasi võimatu, on täna jõukohane residendile. Operatsioon, mille teostamiseks oli veel kümmekond aastat tagasi vajalik suur operatsioonihaav, on täna teostatav minimaalinvasiivselt. Selliste arengute aluseks on innovaatiline mõtteviis, koolitused ja seejärel kogutav kogemus. Nii saavutatakse kompetents. Eesti probleem on soovimatus kulutada raha koolitustele, aga samas soov, et meil oleks hästi kompetentsed spetsialistid. Teine probleem on ikka ja jälle Eesti väiksus (loe: patsientide vähesus), samas aga puudub paljudel juhtudel tahe harvaesinevate haigete/operatsioonide koondamiseks ühte haiglasse/osakonda. Küll aga soovitakse, et meil oleks kogenud kirurgid. Kogemus ei võrdu alati heade ravitulemustega, aga on selle üheks eelduseks kindlasti. Kogemus ei pea olema ilmtingimata täies ulatuses individuaalne, toetuda saab ka teiste (usaldusväärsete) kolleegide kogemusele, ehk siis jällegi on vajalik ennast koolitada.
Töötades kõrgema etapi raviasutuses, on sisuliselt ainsaks võimaluseks koolitada ennast väljaspool Eestit. Eestis aga tuleb kogemuse saavutamiseks harvaesinevad haigusjuhud koondada. On täiesti ilmne, et kui Eestis on aastas vaja teha alla kümne ühte tüüpi operatsiooni, saame parema tulemuse, kui need operatsioonid teeb üks kirurg, mitte 5 või 10 kirurgi mitmes erinevas osakonnas ja haiglas. Mõistagi on huvitav teha midagi uut, kuid tänapäeval ei ole aktsepteeritav lihtsalt proovida, kas operatsioon tuleb välja või mitte. Innovatsioon eeldab koolitust ja eelnevat kogemust lähedaste operatsioonidega.
Kirurg ei soleeri üksi. Kaasaegne kirurgia on meeskonnatöö. Kui veel 50–60 aastat tagasi andis ka narkoosi kirurg, siis tänapäeval ei kujuta me ettegi, et saaksime hakkama ilma anestesioloogita. Kas aga ka anestesioloogia ei ole mitte arenenud sinnamaale, et tipptasemel tööks on vajalik kitsam spetsialiseerumine? Järjest tähtsamal kohal haigete jälgimisel ja ravis on õdede töö. Õde on patsiendi kõrval pidevalt, tema peab muuhulgas oskama aru saada muutustest patsiendi seisundis ja võimalikest varajastest operatsioonijärgsetest tüsistustest. Need aga on eri tüüpi operatsioonidel hoopis erinevad. Selleks, et pakkuda parimat meie patsientidele, on jällegi vajalik spetsialiseerumine. Lugedes mistahes artiklit uutest ravivõimalustest või osaledes täiendustel, kuuleb alati üht ja sama: uute ravimeetodite sujuvaks kasutuselevõtuks on vajalik kogu personali koolitus – kirurgid, anestesioloogid, õed jt. Miks me arvame, et meil peaks olema kuidagi teisiti?
Tahaks lõpetuseks tsiteerida presidendi uusaastakõnet: „Vajame nutikaid ideid ja lahendusi, mis ei tule üksteise arvelt, vaid üksteise soove ja tahtmisi võimendades. Ja et teha paremini, on mõistlik vahel olla ka konstruktiivselt kriitiline.“
Tanel Laisaar
vanemarst-õppejõud
torakaalkirurgia erialal
Kliinikum Scandiatransplandi lävepakul
Kuus viimast aastat on Tartu Ülikooli Kliinikum pidanud läbirääkimisi Scandiatransplant organisatsiooni liikmeks astumise üle. Aastatepikkuse tööga jõudsime nii kaugele, et meie liitumine saab ilmselt järgmisel aastal teoks. Meenutuseks: Scandiatransplant on viie riigi (Island, Norra, Rootsi, Soome, Taani) kõiki kümmet elundisiirdamiskeskust liitev organisatsioon. Organisatsiooni peamised ülesanded on korraldada doonorelundite jaotamist, sh riikidevahelist elundivahetust, tagada doonorelundite jälgitavus doonorist retsipiendini ja vastupidi ning hallata doonorluse ning siirdamisega seotud andmekogusid. Lisaks ka oskusteabe jagamine, teadustöö, koolitus jpm. Kõik ikka selle nimel, et raske elundipuudulikkusega patsientidele võimalikult head ravi pakkuda. Organisatsiooni tegevust juhivad kõigi liikmesriikide esindajatest koosnevad juhatus ja nõukogu, keskustevaheline suhtlus on korraldatud elundispetsiifiliste programmide ning töögruppide kaudu.
Eesti koostööleping Scandiatransplandiga jõustus 2013. aastal. Lepingu alusel oleme saanud sealsetele siirdamiskeskustele pakkuda Eestis kasutust mitte leidvaid doonorelundeid. Et üldreeglina eemaldab pakutava elundi sama keskuse meeskond, kus elund plaanitakse siirata, siis ajapikku on Eesti haiglates käinud pea kõigi kümne keskuse kirurgid. Kokku on Scandiatransplandi siirdamismeeskonnad osalenud 33 doonorprotsessil ja eemaldanud siirdamiseks üle 70 doonorelundi. Lisaks toimus 2015. aasta kevadel Tartus Scandiatransplandi siirdamiskoordinaatorite töögrupi korraline koosolek.
Tutvustamaks Eesti doonorluse ja siirdamiste hetkeseisu, loomaks keskustevahelisi kontakte ning saamaks täpset ülevaadet Scandiatransplandi igapäevatööst, külastasime nende aastate vältel väikese töörühmaga ükshaaval pea kõiki keskusi. Vastuvõtt on kõigil puhkudel olnud soe ja avatud. Neist käikudest on alguse saanud püsivam koostöö, sh arstide ja koordinaatorite praktilised koolitused.
Kliinikumi huvi liitumiseks Scandiatransplandiga on ennekõike seotud sooviga pakkuda patsientidele parimat võimalikku ravi. Eestis on 1,3-miljonilise elanikkonna ja vähem kui poolesaja doonori juures aastas äärmiselt keeruline leida sobivat doonorelundit õigel ajahetkel. Ennekõike korduvsiirdamiste ootajad või väga kiiresti tekkinud raske elundipuudulikkusega patsiendid kipuvad abita jääma. Seda olukorda aitaks Scandiatransplant (kokku ca 27 miljonit elanikku) olulisel määral parandada.
Liitumine toob meie senisesse igapäevapraktikasse kaasa muutusi. Seni oleme doonorikäsitlusel olnud konservatiivsed. Skandinaavias on välistavaid kriteeriume vähem ja doonorite vanusepiir kõrgem, seetõttu on ka doonorite arv suurem. Samuti kasutatakse rohkem elusdoonoreid. Meiegi peame oma võimekust neis valdkondades parandama, sest reeglid on kõigile ühised. Õnneks on meile ette nähtud üleminekuaeg ja pakutakse lahkelt koolitusi. Mitmete valdkondade osas on sisuline koostöö juba käivitunud, teadusprojektid on seni alles ootamas.
Loodame, et liitumine aitab päästa paljude Eesti patsientide elu ja parandada elukvaliteeti.
Mart Einasto
Juhatuse liige
Parkinsoni tõbi: kroonilise haiguse vaev ehk mida teha, kui miski enam ei aita?
 Krooniline haigus on vaev ja viletsus – alguses hiilib tasasena, nii et ei saa arugi, kas see on vanadus või haigus. Aga see on alles algus.
Krooniline haigus on vaev ja viletsus – alguses hiilib tasasena, nii et ei saa arugi, kas see on vanadus või haigus. Aga see on alles algus.
Nii ka Parkinsoni tõbi: tunned harjumatut kohmakust ja sisemist värinat. Tuju on ära, ei taha midagi teha ja pisiasjadki ajavad ärevaks. Vaja tualeti vahet joosta ja kõht on kinni. Uni on halb ja unenäod nagu õudusfilmis – silmi avades on raske aru saada, on see unes või ilmsi, seejärel päeval väsinud ja paha olla. Rõõmu ei tunne millestki ja tundub nagu poleks elus midagi nauditavat, isegi lõhnasid enam ei tunne.
Just nii võib krooniline haigus alata – hoopis mitte nende sümptomitega, mida on haiguse puhul kõige iseloomulikumatena kirjeldatud, vaid nähtudega, mis võiks kuuluda vananemise kui loomuliku nähtuse juurde. Unehäired, meeleolu langus, põiehäired ja kõhukinnisus on nii tavapärased probleemid, et neid võiks nimetada üldrahvalikeks hädadeks.
Aga tulemata ei jää ka spetsiifilised sümptomid, mis seotud liikumisega – värin, liigutuste aeglus ja kohmakus, lihajäikus, tasakaalu- ja kõnnakuhäire, kõne ja neelamise probleemid. Väljakujunenud Parkinsoni tõbi oleks nagu hoopis teine haigus kui esmassümptomite ilmnemise ajal. Neurodegeneratsioon on halastamatu, haigus süveneb, lisanduvad tardumised ja kukkumised, tekkida võivad mälu- ja käitumishäired ning hallutsinatsioonid, päevased tukkumised ja öised rahutused. Olemas on küll liikumist parandav ravi, aga haiguse kulgu muuta ei saa, raviannuseid on vaja üha tõsta ja lisada kombinatsioonipreparaate.
Kõige murettekitavam – ravi, mis algul aitas hästi liikumist parandada, ei toimi enam endiselt: ravim “lülitub sisse” ainult mõneks tunniks, aga toime lõpeb enne järgmist raviannust ja tekib “väljalülitatud” faas ehk “off”-periood, mille ajal liikumine on väga vaevaline. Vähe sellest, et liikuda ei saa, samal ajal võivad tekkida ka mittemotoorsed fluktuatsioonid hirmu- ja ärevustunde ning mõtlemishäiretega, higistamishoogudega ja põiehäiretega. Dopamiini defitsiit süveneb ja kui haiguse alguses “mesinädalatel” selle kompenseerimine suukaudse raviga on tõhus, siis komplitseerunud haiguse korral võib patsiendi päev koosneda kõrvaltoimetega võitlemisest: “off“-perioodis patsient ei saa liikuda ja ta oleks oleks nagu kinni tardunud, aga hea liikuvusega “on”-perioodis võivad tekkida häirivad vastutahtelised hüperkineesid, nii et liikuda ikkagi ei saa.
Mis siis saab, kui dopamiini defitsiiti tablettide toel enam kompenseerida ei õnnestu, kuna suukaudse ravi rütm ei kata püsivat dopamiini vajadust? Siin tuleb appi püsiv dopamiinergiline stimulatsioon kolme innovaatilise meetodina, mis praeguseks on kõik kasutusel Tartu Ülikooli Kliinikumis. Tänu sellele saame öelda, et Eestis on Parkinsoni tõve käsitluses kasutusel kõige uuemad ravimeetodid, mis maailmas olemas:
1. Aju süvastimulatsioon – spetsiifiline kirurgiline operatsioon, mille käigus paigaldatakse elektroodid kahepoolselt aju basaalganglionidesse (enamasti subtalaamilistesse tuumadesse). Seda on kasutatud Tartu Ülikooli Kliinikumi närvikliinikus kümmekond aastat, aga selle meetodi eelkäijana destrueerivaid stereotaktilisi operatsioone (ehk funktsionaalset kirurgiat) juba aastakümneid.
2. Eelmise aasta algusest on komplitseerunud Parkinsoni tõve raviarsenalis duodenaalne levodopa-pump, mille abil manustatakse levodopat sisaldavat geeli otse peensoolde, kus levodopa imendub, ja ühtlase manustamise tulemuseks on püsiv ravimi toime.
3. Apomorfiin, tugevaim dopamiini agonist, on süstidena ja nahaaluse ravimipumbana Eestis kasutusel käesolevast aastast, kuigi ka varasemalt on süstimise kogemuse olemas üksikutel patsientidel.
Kuigi neil ravimeetoditel on omad kõrvaltoimed ja ohud, on tegemist efektiivsete meetoditega komplitseerunud Parkinsoni tõve staadiumis, kui muudest ravivariantidest enam abi ei ole. Nende kasutamine eeldab erikoolituse saanud ravimeeskonna tuge, kelle hulka kuuluvad lisaks arstidele ka õde, füsioterapeut, logopeed, psühholoog ja sotsiaaltöötaja. Vaatamata sellele, et unistused neuroprotektiivsest ravist neurodegeneratiivsete haiguste peatamiseks ei ole veel täitunud, on võimalik ka raske Parkinsoni tõve korral vaevusi leevendada innovatiivsete, spetsiifilist ekspertiisi nõudvate ravimeetodite abil – ja seda Tartu Ülikooli Kliinikumi närvikliinikus.
Professor Pille Taba
Tartu Ülikooli Kliinikumi närvikliinik
Tartu Ülikooli närvikliinik
Perearstid ja raha
 Kas teile on kunagi jäänud mulje, et perearst ei raatsi teha kalleid uuringuid/ analüüse? Et tegemata jäänud uuringute arvelt perearst teenib omale kasumit? Kas see on muutnud kunagi teie suhtumist perearsti töösse?
Kas teile on kunagi jäänud mulje, et perearst ei raatsi teha kalleid uuringuid/ analüüse? Et tegemata jäänud uuringute arvelt perearst teenib omale kasumit? Kas see on muutnud kunagi teie suhtumist perearsti töösse?
Olles värskelt lõpetanud peremeditsiini residentuuri, olen palju kokku puutunud erinevate haiglate ja osakondade eriarstidega. Siinkohal kasutaks juhust tänada kõiki oma juhendajaid, kes on olnud väga head, targad ja empaatilised arstid ja õpetajad. Olen kuulnud küsimusi nagu „Miks sa perearstiks läksid õppima? Sa tundud päris tark, oleksid kindlasti kuhugi mujale ka sisse saanud!“ või „Sa oleksid palju rohkemaks võimeline kui perearstinduseks“ jne. Samal ajal kiidetakse, kui palju on häid perearste ning perearsti residente ning arutluse käigus mööndakse, et tõepoolest perearst peakski olema see kõige targem. Lõpuks jõuab jutt ikka alati rahani välja. Miks perearstid ikkagi patsiente uurida ei viitsi/taha!? Pearaha nimistu patsientide pealt nad ju saavad! Vestlus lõpeb tavaliselt minupoolse ülevaatega esmatasandi rahastamissüsteemist. Selle käigus suhtumine perearstidesse tavaliselt muutub. Ei räägita enam kitsist perearstist, vaid arutletakse selle üle, miks on rahastamissüsteem loodud selline, mis perearstil „käed kinni seob“.
Jõudsin järeldusele, et teadmatus rahastamissüsteemist võib olla põhjuseks, miks eriarstid ja perearstid kohati üksteist ei mõista. Seega otsustasin teemat veidi lähemalt uurida ning kirjutasin oma residentuuri lõputöö teemal „Eriarstide teadmised perearstisüsteemi rahastamisest“. Kuna 75% vastanutest soovis teada “õigeid vastuseid”, otsustasin, et võiks teemat eriarstidele veelkord tutvustada. Uurimustöös küsisin näiteks uuringute ja analüüside maksumusi ja arvatavat pearaha suurust ühe 7–50aastase kindlustatud isiku kohta. Selgus, et uuringute maksumusi teavad eriarstid päris hästi. Keskmiselt pakuti kopsu röntgeni hinnaks 10 eurot ja vereanalüüsi TSH hinnaks 6 eurot, mis on väga täpsed. Pearaha aga arvati valdavalt tegelikkusest palju kõrgemaks. Pearaha suuruseks pakuti kuni 500 eurot kuus, mistõttu keskmiseks pakutud väärtuseks kujunes 40 eurot ja mediaanväärtuseks 15 eurot. Lepingu järgi oli pearaha 2015. aastal ühe 7–50aastase isiku kohta kõigest 2,99 eurot. Teadmiseks – pearaha hõlmab endas kõiki tegevuskulusid – palgad, seadmed, sisustus jms. Uuringutele mõeldud raha moodustatakse eraldi fondina väärtuses ca 40% pearahast (varieerub 37–45% vahel). Seega hindasid minu uuringus osalenud eriarstid perearstide rahalist võimekust teostada analüüse ja uuringuid kümnekordselt üle. Kui küsida eriarstidelt, mis juhtub kasutamata jäänud uuringutele mõeldud rahaga, siis enamik (52%) arvas, et selle saab perearst endale. Tegelikult on nii, et kui perearst raha ära ei kuluta, jääb see Haigekassase ning perearst seda ise kasutada ei saa. Samas, kui perearst on kulutanud rohkem kui uuringufond ette näeb, maksab ta puudujäägi tõepoolest omast taskust, ehk muude kulude arvelt (nt palk). Kui aga kogu fondi ei ole ära kulutatud, jääb ülejäänud raha Haigekassale.
Haigekassa eelarvest kulub kõigest 12–13% üldarstiabi ehk peremeditsiinisüsteemi rahastamiseks. See summa on samaväärne selle summaga, mida Haigekassa kulutab näiteks ravimihüvitisteks või töövõimetuslehtede kompenseerimiseks. Muudes riikides on see protsent oluliselt suurem: näiteks naabervabariigis Lätis 15–16%, Soomes, Rootsis ja teistes Põhjamaades lausa üle 20%. Eriarstiabile kulub näiteks 58% Haigekassa eelarvest. Seega on üldarstiabi võrdlusena väga odav.
Palju probleemi on tekitanud ka perearstide kõige uuem rahastuskomponent – teraapiafond. See on kindel rahasumma (umbes 500 eurot umbes 2000 isikuga nimistu kohta) kvartalis, mida saab kasutada kliinilise psühholoogi ja logopeedilise teenuse eest tasumiseks. Kehtib sama reegel, mis uuringufondi puhul: kui ei kasuta, jääb raha Haigekassale ning kui kasutada üle, siis maksab perearst muudest kuludest. Logopeedilise teraapia ühe sessiooni hind on 33 eurot, tavaliselt vajab laps vähemalt 5–10 sessiooni. Kui teha nüüd kiire arvutus, selgub, et vaid väga vähesed nimistu patsiendid võivad seda teenust antud rahast saada.
Kokkuvõttes loodan, et perearstisüsteemi rahastusest sai veidi selgem pilt. Üldarstiabis peab palju ära tegema väikese rahaga, seega kallite uuringute ja analüüside korraldamine käib tihti üle jõu. Loodetavasti teadmine perearstisüsteemi rahastamisest parandab koostööd eriarstide ja perearstide vahel. Arusaamatuste korral loodaks, et küsitakse selgitusi otse asjaosalistelt!
Maili Jorro, äsja residentuuri lõpetanud perearst
Elundisiirdamised Eestis
2015. aasta oli Tartu Ülikooli Kliinikumi elundisiirdamismeeskonnale töine ja uuendusterohke. Aasta märksõnad olid „ESIMEST KORDA EESTIS" ehk siis mullu leidis aset Eesti esimene ...
... laparoskoopiline doonornefrektoomia elusdoonoril;
... maksasiirdamine, kus kasutati välisriigist imporditud doonorelundit;
... kõhunäärme ja neeru samaaegne siirdamine;
... maksasiirdamine välisriigi kodanikule;
... korduv kopsude siirdamine;
... Eesti kirurgide poolt eemaldatud doonormaks aktsepteeriti siirdamiseks Scandiatransplandi (edaspidi: SCTP) keskuses;
... südamesiirdamine Eesti patsiendile Eestist pärineva doonorsüdamega Helsingis;
... Eesti kirurgide poolt eemaldatud doonorkõhunääre aktsepteeriti siirdamiseks SCTP keskuses.
Kokku siirati eelmisel aastal doonorelundeid 51-le Eesti patsiendile – kliinikumis toimus 37 neerusiirdamist, 1 pankrease ja neeru siirdamine, 7 maksasiirdamist ja 4 kopsude siirdamist ning Helsingis 2 südamesiirdamist.
Aktiivselt on alanud ka käesolev aasta – esimese viie kuuga on teostatud juba 32 elundisiirdamist. Siinkohal kõige suuremad tänud kõigile piirkondlike ja keskhaiglate intensiivravi arstidele suurepärase koostöö eest võimalike doonorite väljaselgitamisel, uurimisel ja ravimisel.
Elundisiirdamise ootelehel oli 1. juuni seisuga 58 patsienti.
Koostöö Scandiatransplandiga
Mai teisel nädalal toimusid Stockholmis SCTP juhtorganite koosolekud. Kinnitati uus SCTP juhatus järgmiseks kolmeks aastaks. Muutusid Soome ja Islandi esindajad ning valiti uus juhatuse esimees – nüüdsest juhib organisatsiooni tööd professor Bo-Göran Ericzon Rootsist.
Võeti vastu SCTP uus põhikiri, kus muuhulgas loodi võimalus uute liikmete vastuvõtmiseks nn assotsieerunud liikme staatuses. Eesti liitumistaotlust veel ei arutatud, eeldatavalt tuleb see arutusele järgmisel SCTP nõukogu koosolekul 2017. aasta maikuus Helsingis. Kuni selle ajani jätkub koostöö senise koostöölepingu ja seniste prioriteetide alusel.
Samal ajal toimus Stockholmis Põhjamaade Transplantatsiooniühingu (Scandinavian Transplantation Society) 28. kongress. Tänavuse kongressi võtmeteemadeks olid doonorite valimi suurendamine (sh paarissiirdamine, elundidoonorlus pärast südasurma), erinevate biomarkerite ja immuuntolerantsi mõju siirdamistulemustele, uudsete ravimite (sh rakuravi) ja uute tehnoloogiate kasutusvõimalused transplantoloogias. Põhjalikult käsitleti ka doonorelundite kvaliteedi ja ohutusega seotud teemasid.
Kliinikumist aktsepteeriti kongressile kolmed ettekande teesid. Virge Pall esines suulise ettekandega SCTP mõjust elundidoonorlusele ja -siirdamisele Eestis (kaasautorid dr Tanel Laisaar ja Mart Einasto). Tagasiside ettekandele oli hästi positiivne, kiidusõnu teenis Eesti siirdamissüsteemi areng tervikuna, kuid ennekõike panus piiriülesesse elundivahetusse ja järjepidev tegevus vastastikuse usalduse saavutamisel SCTP keskustega.
Dr Tanel Laisaare ja Virge Palli posterettekanne käsitles „Pealtnägija" siirdamise- ja doonorluseteemalise saatetriloogia mõju elupuhuste tahteavalduste hulgale. Dr Toomas Väli, Kadri Tamme, Andres Teini ja Andrei Uksovi poster andis ülevaate Eestis ägeda maksapuudulikkuse korral läbi viidud maksasiirdamistest.
Dr Virge Pall
Transplantatsioonikeskuse direktor
C-viirusest jagusaamis-strateegia Eestis
C-viirus on üks peamisi kroonilise maksahaiguse – hepatiidi ja tsirroosi – põhjuseid Eestis ning viirusest tervistumine on elutähtis paljudele. Eesti Haigekassa otsus lisada 100% soodusmääraga ravimite loetellu alates 01.01.2016 gastroenteroloogi ja infektsionisti väljakirjutamisõigusega ravimid Viekirax (ombitasviir/paritapreviir/ritonaviir) ja Exviera (dasabuviir) tõendab pöördepunkti C-hepatiidi ravis Eestis.
C-viiruse vastu üksnes tablettidega
Viekirax (ombitasviir/paritapreviir/ritonaviir) ja Exviera (dasabuviir) toimivad C-viiruse mittestruktuurvalkudele, mille ülesandeks on viiruse genoomilt transleeritava polüproteiini mittestruktuurse osa lõikamine funktsioneerivateks valkudeks, erinevalt. Paritapreviir on NS3/4A proteaasi inhibiitor, ombitasviir NS5A inhibiitor ja dasabuviir NS5B polümeraasi inhibiitor, ritonaviir on CYP3A inhibiitor, mis suurendab paritrapreviiri toimet. Seega need ravimid lõpetavad C-viiruse replikatsiooni ehk siis viiruse elu.
Exviera ja Viekirax on näidustatud C-viirusega genotüüp 1 ja genotüüp 4 nii ravinaiivsetele (varasemalt alfapeginterferooni ja ribaviriiniga ravimata) kui ravikogenuile (eelneva mittetulemusliku viirusevastase raviga) nii hepatiidiga kui kompenseeritud maksatsirroosiga patsientidel, HIV kaasnakkuse esinemisel, neerupuudulikkusega patsientidel ja ka maksasiirikuga patsientidel. Viirusevastase ravi, 3 tabletti hommikul ja 1 tablett õhtul, kestus on 12 nädalat, erandiks 24-nädalane ravi maksasiirikuga patsientidel ning genotüüp 1a ja genotüüp 4 maksatsirroosiga patsientidel. Kõrvaltoimed ei ole ravi ajal probleemiks, hepatiidiga patsiendid ja kompenseeritud tsirroosiga patsiendid on kõrvaltoimete osas erinevuseta.
Tervistumine C-viirusest teeb ilma
Uuringus PEARL III tervistus C-viirusest 99% 419-st ravinaiivsest genotüüp 1b hepatiidipatsiendist. Uuringus TURQUOISE-II osalenud 68-st genotüüp 1b ravinaiivsest ja ravikogenud tsirroosipatsiendist tervistus C-viirusest 99%, kusjuures tulemus ei erinenud ravinaiivseil ja ravikogenuil. Uuringus TURQUOISE-III osalenud tsirroosiga patsiendid, kellest 55% oli ravikogenuid, tervistusid C-viirusest kõik.
Võimalus ka kerge maksafibroosiga patsiendile
C-hepatiidi üks olulisemaid prognostilisi tegureid on maksafibroosiaste, mis korreleerub tsirroosi ja tema tüsistuste tekke riskiga. Eesti Haigekassa soodusravimite loetellu on lisatud uute viirusevastaste ravimite 100% soodusmääraga väljakirjutamine lisaks mõõduka maksafibroosiga, raske maksafibroosiga ja tsirroosiga patsientidele ka kerge maksafibroosiga patsientidele. Aastaid on maksafibroosi hinnatud maksabiopsial võetud maksabioptaadis. Ainukesena Eestis on Tartu Ülikooli Kliinikumi sisekliinikus juba paar aastat kasutatud argitöös maksafibroosi määramiseks ultrahelielastograafiat. Ei ole võimalik ülehinnata asjaolu, et ultrahelielastograafia on patsiendile lihtne, ohutu, teiste uuringumeetoditega võrreldes odavam ja korduvalt teostatav, võimaldades hinnata ka maksafibroosi muutumist ajas.
Kõik ei ole veel klaar
Ligikaudu 25% Eesti C-hepatiidiga patsientidest on genotüüp 3 ja genotüüp 2 viirusega. Nemad peavad tulemuslikku tablettravi veel ootama. Maksafibroosita või minimaalse maksafibroosiga patsientide viirusevastases ravis Eestis võib endiselt kasutada süstitavat alfapeginterferooni ja ribaviriinitablette.
C-viirusest tervistumine väldib raske maksafibroosiga patsiendil maksatsirroosi ja selle tüsistuste teket, kuid ei välista maksarakkvähi tekkevõimalust. Seetõttu on C-viirusest tervistunud raske maksafibroosiga patsientidel ultraheliuuring maksastruktuuri hindamiseks kaks korda aastas näidustatud.
Kokkuvõtteks
Pöördepunkt C-viirusest jagusaamisel on tulemuslike, ainult suukaudsete, mittekattuva resistentsusprofiiliga, lühikese ravikestusega, väheste vastunäidustuste ja kõrvaltoimetega ravimite kasutuselevõtt. Oluline on uute ravimite soodusmääraga kindlustamine rohkemaile patsientidele – ka kerge maksafibroosiga patsientidele. Sellise strateegiaga on 2030. aastaks Eestis prognoositav C-hepatiidiga patsientide arvu vähenemine 50% võrra, kompenseeritud C-maksatsirroosiga patsientide arvu 60% ja dekompenseeritud C-maksatsirroosiga patsientide arvu vähenemine 80% võrra.
Dotsent Riina Salupere
Gastroenteroloogia osakonna juhataja
Loe lisaks Kliinikumi Lehest:
- Uus mitteinvasiivne ultrahelimeetod sisekliinikus. Kliinikumi leht 2014, nr.163.
- C-hepatiit vajab valvelolekut. Kliinikumi Leht 2015, nr.172.
- Kliinikumis alustas vastuvõttu hepatiidiõde. Kliinikumi Leht 2015, nr 172.
Loe lisaks maailmast:
- Alfaleh FZ, Nugrahini N, Maticic M, et al. Strategies to manage hepatitis C virus infection disease burden. J Viral Hepat 2015; 22: 42–65.
- Feld JJ, Moreno C, Trinh R, et al. Sustained virologic response of 100% in HCV genotype 1b patients with cirrhosis receiving ombitasvir/paritaprevir/ritonavir and dasabuvir for 12 weeks. J Hepatol 2016; 64: 301–307.
- European Association for the Study of the Liver. EASL Recommendations on treatment of hepatitis C 2015. J Hepatol 2015; 63: 199–236.
- European Association for the Study of the Liver. EASL-ALEH Clinical Practice Guidelines: Non-invasive tests for evaluation of liver disease severity and prognosis. J Hepatol 2015; 63: 237–264.
Kui ma saaksin insuldi...
 Ma loodan, et seda ei juhtu. Aga risk on olemas, sest haigus on väga sage. Igal aastal haigestub Tartu linnas esmasesse insulti üle 200 inimese. Ma ei ole veel väga vana, mistõttu pole risk väga suur, aga haigestuda võivad ka noored ja lapsed. Tartus läbi viidud rahvastikupõhiste uuringute andmetel on üldise eluesmase insuldi haigestumus võrreldav muude Euroopa riikidega, kuid noortel täiskasvanutel on see teistega võrreldes suurem.
Ma loodan, et seda ei juhtu. Aga risk on olemas, sest haigus on väga sage. Igal aastal haigestub Tartu linnas esmasesse insulti üle 200 inimese. Ma ei ole veel väga vana, mistõttu pole risk väga suur, aga haigestuda võivad ka noored ja lapsed. Tartus läbi viidud rahvastikupõhiste uuringute andmetel on üldise eluesmase insuldi haigestumus võrreldav muude Euroopa riikidega, kuid noortel täiskasvanutel on see teistega võrreldes suurem.
Igaüks võib oma insuldiriski välja arvutada mobiilirakenduse abil, mis on kättesaadav: https://www.strokeriskometer.com/. Minu risk insulti haigestuda 5 aasta jooksul on 0,68%. See on enam-vähem sama, mis minu eakaaslastel, kellel riskitegureid ei ole. Kuid kõiki tegureid siin arvesse ei võeta – insuldil võib olla enam kui 200 erinevat põhjust. See kalkulaator arvestab ainult tuntud riskitegureid, mis on insuldi põhjuseks peamisel eakatel (arteriaalne hüpertensioon, kodade virvendusarütmia, suhkurtõbi jne). Noorte insuldi põhjused võivad olla väga erinevad: arterite dissektsioonid, geneetiline trombofiilia, süsteemsed sidekoehaigused, migreen, geneetilised haigused jne. Vaatamata põhjalikele uuringutele jääb ligi 40% noortest haigestumise põhjus ebaselgeks.
Olen oma pereliikmetele selgeks teinud, et kui mul tekivad insuldi sümptomid (kehapoole halvatus ja tuimus, suunurga allavajumine), siis tuleb haarata telefon ja valida 112. On teada, et need, kes esmalt helistavad perearstile, õigeaegselt haiglasse ei jõua, mistõttu ravi hilineb. Mõnikord ei tunta insuldisümptomeid ära, kas eiratakse neid või peetakse millekski muuks. Noorte insult kulgeb sageli väga kergete sümptomitega, mistõttu jäävad need tähelepanuta nii kiirabi kui ka haigla meditsiinipersonali poolt. Ma loodan, et kui minuga peaks see juhtuma, siis ei peeta mul äkki tekkinud ühe kehapoole ja näo tuimust migreeni auraks (esimene migreeni aura minu vanuses on vähetõenäoline) või funktsionaalseks häireks. Insuldi sümptomid noortel naistel on sageli mittetraditsioonilised, näiteks võib esineda valu, teadvushäire või desorientatsioon.
Termin „aeg on aju" viitab vajadusele kiire rekanaliseeriva ravi järele, et närvirakke päästa. Suure ajuarteri sulguse tõttu tekkinud ajuinfarkti korral hävib 1,9 miljonit närvirakku minutis ja aju vananeb 3,6 aasta võrra iga ravita jäänud tunniga. Kui minu insuldisümptomite tekkimisest on vähem kui 4,5 tundi, siis paneb kiirabi ehk ka vilkurid tööle ja helistab EMO arstile saabumisest ette. Loodan, et minu valves olev kolleeg neuroloog on kiirabi saabumisel juba EMOs ootel ja kompuutertomograafia kabinet on minu jaoks vabaks tehtud. Kõikide uuringute ja analüüsidega peaks EMOs valmis saama maksimaalselt 20 minutiga ja kui vastunäidustusi ei ole, siis saaks minu ajuarterit ummistavat trombi lahustada intravenoosse trombolüüsiga. Kui see 15 minutiga paranemist ei too ja ajuarterite kontrastuuringul on tromb suures arteris näha, siis ma loodan, et mind viiakse kohe angiograafia kabinetti, kus interventsionalist püüab selle välja tõmmata ning verevool taastub.
Ehk siiski minu sümptomid mööduvad juba EMOs. Vaatamata sellele ma loodan, et mind võetakse mõneks päevaks haiglasse, et välja selgitada välja insuldi põhjus ning alustada kordusinsuldi ennetamisega. Järgmisel korral ei pruugi ma nii kergesti pääseda. Kui vaadata nüüd uuesti seda riskikalkulaatorilt, siis minu risk 5 aasta jooksul korduvalt haigestuda tõusis 10 korda (10,68%), mis on 25 korda suurem, kui minu soost ja samas vanuses inimesel, kellel pole olnud insulti ega muid riskitegureid. Üsna mõtlemapanev fakt, igatahes.
Mis minu heaks saab veel teha? Pean hakkama tarvitama ravimeid, et ennetada korduvat insulti. Kui oleksin suitsetaja, siis kavatseksin sellest kohe loobuda (Eestis tehtud retrospektiivse uurimuse alusel on korduva isheemilise insuldiga hospitaliseeritud patsientide hulgas suitsetajaid 28%). Kui ma täielikult ei paranenud, siis ma väga tahaksin jätkata funktsioone taastava raviga taastusravi osakonnas kohe, mitte alles mõne kuu pärast.
Aga mul ei pruugi nii hästi minna. Uuringud on näidanud, et kuigi insuldi hilistulemused noortel on eakatega võrreldes oluliselt paremad, siis võrreldes oma tervete eakaaslastega on nende pikaajaline elulemus väiksem. Võrreldes teiste Euroopa riikidega on meil 15–44-aastaste patsientide elulemus palju väiksem: 7 aasta pärast on elus 75%.
Kas personaalmeditsiin võib meid insuldist päästa? Mina seda ei tea. Võib olla on sellest kasu minu järeltulijatel, kuid täielikult ei saa seda rasket haigust likvideerida. Mida ma tean, on see, et viimaste aastate ravimeetodid (trombolüüs ja trombektoomia) ja ravi insuldiüksustes (kesk- ja regionaalhaiglates) on oluliselt insuldi prognoosi parandanud. Aga oma elustiili võiks üle vaadata ja perearsti juurde visiit kokku leppida juba täna, et mõõta vererõhku, kolesteroolitaset ja veresuhkrut. Nagu ütleb vanasõna: „Tervis pole maast võtta".
Janika Kõrv
Neuroloogia vanemarst-õppejõud
Ettevõtlusest ja -võtlikkusest meditsiinis
 Aeg on rahutu. Majandus ei kasva, euro kiratseb, Soome lamandub. Eesti meditsiinis kajastub rahutus eelkõige selles, et haigekassa hingeldab ja sööb oma saba ehk reserve. Haigekassa praeguse tulubaasi jaoks on riigis meditsiinilisi tootmisvõimsusi liiga palju. Kui kliinikum saaks täie koormusega tööd vihtuda, siis saaks aastaplaani täis 9–10 kuuga. Aga haigekassaga sõlmitud leping sunnib töötama 12 kuud poole vinnaga. Mida arst saaks teha poolest vinnast ülejääva vaba ajaga, et oma sissetulekuid suurendada? Enamlevinud alternatiivid on: õppetöö ülikoolis, teadustöö, ravimiuuringutes osalemine, töötamine teistes raviasutustes, töötamine välisriigis. Suhteliselt vähe tegeleb meie arstkond ettevõtluse ja äriga. Ettevõtjast perearstidega oleme juba harjumas, aga kliinikus töötav ettevõtja on harv nähe. On ilmne, et majandustegevus võib kergelt viia ka huvide konfliktini. Küllap mängib rolli ka nn naabrivalve ja –kadedus. Kui rootsi kapitalist meditsiinikaubandusega tulu teenib, on see OK. Aga kui oma kolleeg teeb äri, ajab see turja turri. Ometi on just konkurents see, mis hinnad alla viib ja majandust elavdab. Seetõttu võiks eetilist ettevõtlust igati soosida.
Aeg on rahutu. Majandus ei kasva, euro kiratseb, Soome lamandub. Eesti meditsiinis kajastub rahutus eelkõige selles, et haigekassa hingeldab ja sööb oma saba ehk reserve. Haigekassa praeguse tulubaasi jaoks on riigis meditsiinilisi tootmisvõimsusi liiga palju. Kui kliinikum saaks täie koormusega tööd vihtuda, siis saaks aastaplaani täis 9–10 kuuga. Aga haigekassaga sõlmitud leping sunnib töötama 12 kuud poole vinnaga. Mida arst saaks teha poolest vinnast ülejääva vaba ajaga, et oma sissetulekuid suurendada? Enamlevinud alternatiivid on: õppetöö ülikoolis, teadustöö, ravimiuuringutes osalemine, töötamine teistes raviasutustes, töötamine välisriigis. Suhteliselt vähe tegeleb meie arstkond ettevõtluse ja äriga. Ettevõtjast perearstidega oleme juba harjumas, aga kliinikus töötav ettevõtja on harv nähe. On ilmne, et majandustegevus võib kergelt viia ka huvide konfliktini. Küllap mängib rolli ka nn naabrivalve ja –kadedus. Kui rootsi kapitalist meditsiinikaubandusega tulu teenib, on see OK. Aga kui oma kolleeg teeb äri, ajab see turja turri. Ometi on just konkurents see, mis hinnad alla viib ja majandust elavdab. Seetõttu võiks eetilist ettevõtlust igati soosida.
Suurbritannias, kus, nagu meilgi, domineerib riigimeditsiin (NHS), on loodud kogukond doctorpreneurs.com innustamaks meedikuid saama ettevõtjateks. Kommuuni kodulehelt leiame mitmeid edulugusid. Nt dr James Gupta on loonud tarkvara Synap, mille abil arstitudengid saavad õppeprotsessi tulemuslikumaks muuta. Dr Jamie Wilson arendas välja võrgukeskkonna Home Touch, mille abil omaksed leiavad abivajajatele hooldus- või põetusspetsialiste. Dr Michael Urdang on diktofoonika transkriptsioonifirma kaasasutaja jne. Paljudel juhtudel tuleb doktorprenööril e arst-ettevõtjal meditsiinikarjäär ajutiselt või osaliselt ohvriks tuua. Ettevõtlik inimene on tavaliselt oma tegudes vaba ja ratsionaalne. Eks mäletame ka Eesti varast iseseisvusaega, kui arstid siirdusid suurema palga kutsel ravimifirmadesse müügiesindajateks. Õnneks on aeg skaalad paika nihutanud ja nüüd on võimalik ka kliinilise meditsiiniga peret elatada.
Samas tuleb eristada ettevõtlust ja ettevõtlikkust. Ettevõtlikkuse puhul pole esiplaanil mitte majanduslik kasu, vaid missioon või soov teha maailm paremaks. Heaks näiteks on siin PERH-i kolleegid Äli Roose, Peeter Raudvere ja Andrus Paats, kes Archimedese projekti toel lõid automaatse kõnetuvastuse süsteemi radioloogia tarvis. Selleks moodustati poole miljoni radioloogilise uuringuvastuse põhjal ortograafiline tekstikorpus. Herakleslik vägitegu! Kui palju selleks vaba aega ja puhkepäevi kulus, teavad vaid asjaosalised ise. Nüüdseks on kõnetuvastus ühildatud ka PERH-i haiglainfosüsteemiga ning antud hiljuti katsetamiseks ka kliinikumile. Väidetavalt suurendab arvutiprogramm radioloogide tööviljakust kolmandiku võrra. Analoogilist lahendust vajavad ka patoloogid ja teiste erialade meedikud. Leiduks vaid ettevõtlikke inimesi, kes selle titaanliku töö ette võtaks.
Kokkuvõte
Töökus viib elu edasi ja teeb maailma paremaks. Töökus võib väljenduda nii ettevõtluse kui ettevõtlikkusena. Äri ja meditsiin ei ole teineteist välistavad vastandid. Selle illustratsiooniks on fakt, et ajaleht Äripäev kuulutas k.a oktoobris käibe ja ärikasumi alusel Tartumaa edukaimaks ettevõtteks Tartu Ülikooli Kliinikumi! Ja vaid raamatupidajad teavad, tänu millele see äriedu saavutati.
Margus Ulst
juhatuse liige, ülemarst
Ägedast neerukahjustusest
 Äge neerukahjustus ähvardab eriti intensiivravipalatite haigeid ja selle läbipõdemise järgselt areneb paljudel hiljem progresseeruv krooniline neeruhaigus.
Äge neerukahjustus ähvardab eriti intensiivravipalatite haigeid ja selle läbipõdemise järgselt areneb paljudel hiljem progresseeruv krooniline neeruhaigus.
Äge neerukahjustus (edaspidi ÄNK) on raskes seisundis patsientidel sage ja tõsine komplikatsioon, mis on seotud kõrge suremusega. Paljudel ÄNK-i läbipõdenud haigetel areneb progresseeruv krooniline neeruhaigus (KNH), mistõttu on vajalik dialüüsravi kohe või hiljem, pärast haiglaravi (Cerda, J., jt, CJASN, 2015). Traditsiooniline arusaam, et neerufunktsioon paraneb universaalselt kõigil peale ägeda neerukahjustuse läbipõdemist, on vananenud ja ei ole tõene. Eriti puudutab see neid patsiente, kellele ÄNK-i tõttu on olnud vajalik rakendada dialüüsravi. ÄNK on probleem, millega puutuvad üha enam kokku erinevate erialade arstid, eriti intensiivravi palatites olevaid patsiente ravides. ÄNK tuleb ette umbes 20% hospitaliseeritud patsientidest kusjuures dialüüsravi vajab nendest ainult 1–2%. Niisiis, seda haigust põdevaid haigeid on palju! Hiljutiste uute s.h meie haiglas läbiviidud epidemioloogiliste uuringute alusel dr Uhlinova ja dr Eerme eestvedamisel on näidatud, et tegelikult persisteerub neerukahjustus kaua peale ÄNK-i läbipõdemist. Hinnates eraldi dialüüsi saanud ÄNK-i patsientide koguarvu, peab ütlema, et arvuliselt ületavad need juba kolmekordselt kroonilisele neeruasendusravile tulevate uute (incidence) haigete arvu aastas.
ÄNK on sündroom – tegemist on glomerulaarfiltratsiooni (GFR) kiire alanemisega ja seerumis neerudest sõltuvate metaboliitide taseme tõusuga (kreatiniin jt) vaatamata sellele, kas neer ise on kahjustatud või mitte. ÄNK-i saab diagnoosida (www.kdigo.org), kui esineb vähemalt üks järgmistest seisunditest:
-seerumi kreatiniini sisalduse suurenemine 48 tunni jooksul üle ≥ 26,5 µmol/l;
-seerumi kreatiniini sisalduse suurenemine ≥ 1,5 korra võrreldes baasväärtusega, mis on teada või arvatavasti tekkinud eelneva 7 päeva jooksul;
-diureesi vähenemine 6 tunni jooksul alla 0,5 ml/kg/t.
ÄNK-i põhjused globaalselt vaadatuna on erinevad: näiteks arengumaades on põhjusteks peamiselt gastroenteriit, mürgistused, malaaria või infektsioonhaigused, kuid arenenud maades esineb ÄNK aina enam intensiivravipalatite haigetel. Neerukahjustus on tõsine kliiniline probleem, mis tekib peamiselt neeruisheemia või nefrotoksiliste ainete kasutuse tagajärjel. ÄNK-i riskikontingendi hulka kuuluvad eakad ja kõrge haiguskoormusega ning uroloogiliste haigustega patsiendid. Arenenud maade elanikkond vananeb ning üha vanematel inimestel rakendatakse erinevaid uuringuid (nt kontrastuuringud) ja ravivõtteid, kus eelneva kroonilise põhihaiguse (nt südamepuudulikkus, krooniline neeruhaigus, KNH vm) foonil võib areneda kergesti ÄNK. Riskikontingendiks on muidugi veel patsiendid infektsioonidega ja operatiivset ravi saanud haiged. Suhkur- ja kõrgvererõhktõve haigete arvu suurenemine eriti arenenud maades on põhjustanud ka KNH haigete arvu suurenemise populatsioonis. KNH on aga omakorda riskiteguriks ÄNK-i tekkel, sest ÄNK tekib palju sagedamini ja kiiremini KNH patsientidel, kellel eelnevalt on juba neerufunktsioon alanenud. Asoteemia võib olla õigeaegse ÄNK-i käsitluse korral taaspöörduv, kuid ravimata juhtudel süvenev. Eelneva KNH olemasolu korral võib ÄNK-i lisandumine kergesti soodustada ureemia väljakujunemist. Kuigi enamikel juhtudest on ÄNK taaspöörduv, on mitmeid haigete rühmi, kus haiguskulg on halb ning dialüüsi rakendamine sageli möödapääsmatu (kiirelt progresseeruv glomerulonefriit, vaskuliit, sepsis jt).
Ägeda neerukahjustuse kaugtulemuste kohta ei ole veel väga palju uuringuid tehtud, kuid mitmed autorid rõhutavad, et täpsemate uuringute läbiviimisel on leitud tegelikult neerukahjustuse pikaaegset persisteerumist. Kliiniliselt ongi kujunemas väga oluliseks probleemiks ÄNK-i läbipõdenute kaugtulemuste hindamine! Väga raske on ennustada, kellel neerufunktsioon paraneb, kellel stabiliseerub ja kellel halveneb.
Lapsed spordis
 Öeldakse, et meie tulevik on laste päralt. Nii on ka spordis – et saavutada häid tulemusi täiskasvanuna, peab juba varases lapseeas alustama sportimist.
Öeldakse, et meie tulevik on laste päralt. Nii on ka spordis – et saavutada häid tulemusi täiskasvanuna, peab juba varases lapseeas alustama sportimist.
Ühelt poolt on kehaline aktiivsus tänapäeva noorte internetikeskses istumisühiskonnas tervitatav. Veel kümme aastat tagasi tähendas lapse sportimine igas päevas 2–3 tundi õues ringijooksmist, suvevaheaegadel vanaema juures maal rassimist. Ning lisaks muidugi 3 kuni 4 treeningut enda poolt valitud spordialal. Ja sealgi olid esimese aasta treeningud üles ehitatud rohkem spordist rõõmu tundmise tekitamiseks: palju jooksmist, natuke erialast trenni.
Tänaseks on jäänud enamikule lastele ainult treeningtunnid. Tõsi, küll 5 kuni 6 korda nädalas, kuid kindla eriala spetsiifikaga ja eesmärgiga juba varases eas saavutada häid tulemusi.
Ortopeed Henrique Jones, Portugali jalgpallikoondise arst, rõhutas oma Balti Spordimeditsiini konverentsil peetud loengus, et spordivigastused varases eas lastel pole ainuüksi meditsiiniline probleem. Oluline roll on vanematel, treeneril ja võistkondade mänedžeridel, kes püüavad juba varases nooruses „müüa" noort talenti. Selline olukord lisab nii füüsilised kui psüühilised pinged noorele sportlasele. Pahatihti saavad vigastatud just andekad lapsed – palju võistlusi erinevate vanuseastmetega ja tihe võistlusgraafik ei lase noorel organismil piisavalt taastuda.
Kanada sportlase pikaajalise arengu mudelis on kuni 19-eluaastani periood, kus tuleb noorsportlases arendada füüsilist ja mentaalset poolt koos, et olla valmis tulevikus lülituma võistlussporti. Paraku reaalses spordimaailmas peavad juba 16-aastased sportlased olema valmis lülituma tippsporti.
Üks enim probleeme tekitav vigastus laste spordis on põlvesidemete vigastused. Kirjanduses leiame andmeid juba 5–6-aastaste noorsportlaste põlvesidemete operatsioonidest.
Probleemkohaks on noorel kasvaval inimesel kasvuplaatide kahjustus operatsioonil, millega võib tekkida pikkuskasvu või liigestelje muutus. Et seda vältida, töötatakse välja eri meetodeid, mis võimaldaks sellised riskid viia minimaalseks. Samas, võrreldes täiskasvanud sportlastega, on ravivalikuid vähem: on tõestatud, et kui laps tahab tulevikus jätkata sporti samal tasemel, on vaja võimalikult kiiresti kirurgiliselt taastada põlve stabiilsus. Alternatiiviks on lõpetada sportimine aladel, kus esineb oht põlve vigastada. Iga uue vigastuse haigusjuhtumiga võivad tekkida liigeses pöördumatud kahjustused. Ajakirjas The Bone and Joint Journal 2002. aastal Aichroth ja kaasautorite poolt avaldatud artikli alusel on 6 aastat pärast vigastust konservatiivselt ravitud põlve eesmise ristatisideme patsientidel 100%-l põlv valulik ja ebastabiilne, 65%-l on lisandunud meniski ja 15%-l kõhre vigastused.
Lisaks vigastustele on tõusnud laste spordis ülekoormusvigastuste osakaal. Siinkohal on peamiseks põhjuseks treeningute varane spetsialiseerumine ja intensiivsus. Jalgpallis kindlasti ka kunstmuruväljakute lisandumine.
Oluliseks tuleb pidada reumatoloog Mart Kulli loengut põletikuliste protsesside võimalusest noorsportlase liigeskaebuste juures. Tihti ei saa seletada noore sportlase põlvevalu tema kiire kasvu või intensiivse treeninguga. Põhjus võib olla põletikulises protsessis. Põletikulised liigesehaigused võivad alata praktiliselt igas elueas, mistõttu peaks noorsportlastega tegelevad arstid valu põhjuste selgitamisel mõtlema ka JIA ja teiste põletikulistele liigeshaiguste võimaluse peale. Suureks arenguks artriitide käsitluse vallas on UH- diagnostika, mis on tõestanud võrreldavat tundlikkust MRT-ga ja head korrelatsiooni histoloogiliste leidudega põletikulistes liigestes. Samas ei tohi ära unustada aga ka D-vitamiini vähesusega seotud toeseprobleeme kasvavas organismis – Osgood-Schlatteri ja Perthese haigused on sagedased ja tõusvat trendi näitavad probleemid noortel ja noorsportlastel kõigis Põhjamaades.
Üks olulisimaid faktoreid vigastuste ja ülekoormussündroomide ennetamiseks on taastusravi ja füsioteraapia. Pahatihti ei soovi treenerid selliseid igavaid ja mõttetuna tunduvaid harjutusi treeningprotsessi lülitada. Siin on suur tähtsus lapsevanemate, treeneri ja füsioterapeudi koostööl selgitamaks eriharjutuste vajadusi niinimetatud nõrkade piirkondade tugevdamiseks ja vigastuse ennetamiseks.
Dr Henrique Jonesi arvates pole vaja sundida sportlasi treeningtsüklis tegema igapäevaselt hulgaliselt tüütuid ja neile mõttetuna näivaid lisaharjutusi. „Lisagem alguses üks, kõige tähtsam. Seda sportlane isegi ei märka. Ja nii tasapisi edasi."
Seega soovituseks laste spordiga tegelejatele: ikka tasapisi ja targu edasi!
Dr Madis Rahu
Sporditraumatoloogia keskus

