Lasteintensiivravi
Lapse viibimine haiglaravil ja intensiivravil võib olla muret ja segadust tekitav aeg. Käesolevas infomaterjalis tutvustame Teile lasteintensiivravi olemust, personali ja siin kasutatavaid seadmeid, et aidata Teil mõista intensiivravis toimuvat ning valmistada Teid paremini ette oma lapse abistamiseks. Lisaküsimuste tekkimisel pöörduge julgelt personali poole. Oleme siin selleks, et pakkuda Teie lapsele parimat ravi ja hooldust ning toetada Teid sellel perioodil.
Laps intensiivravi osakonnas
Lasteintensiivravi osakonnas ravitakse kriitilises seisundis või pidevat jälgimist vajavaid patsiente vanuses 0-19 eluaastat. Siin on lapsed, kelle ravis me kasutame erinevaid seadmeid, uuringuid, protseduure, mida tavaosakonnas ei ole võimalik pakkuda. Selliselt suudame tihti säilitada elutähtsate organite funktsioonid raskele haigusele vaatamata. Ravil viibimise aeg ja paranemine sõltuvad patsiendi haigustest ning seisundist.

Meeskond intensiivravi osakonnas
Osakonnas on ööpäevaringne valve. Patsientide eest hoolitseb meeskond, kuhu kuuluvad õed, arstid, hooldustöötajad. Kõik töötajad kannavad samasuguseid tööriideid, neil on rinnas ametinimetusega nimesilt. Patsiendil ei ole intensiivravi osakonnas kindlat raviarsti, raviotsuste eest vastutab valves olev intensiivraviarst. Intensiivraviõed osalevad patsiendi raviprotsessis tema eluliselt tähtsaid funktsioone jälgides ja toetades. Lapse turvalisuse tagamiseks on iga palat varustatud tsentraalse monitooringu, kaamerate ja abi kutsumise süsteemiga. Lisaks panustavad osakonna töösse teiste valdkondade konsultandid, puhastusteenindajad, toitlustusteenindajad, sotsiaaltöötajad, hingehoidjad, üliõpilased, füsioterapeudid, logopeedid, ämmaemandad, psühholoogid, kogemusnõustajad.
Meie meeskonnas on väga tähtis roll ka lapsevanematel, kelle lähedus ja hoolitsus on lapse paranemisprotsessis oluline. Lapsevanem saab olla lapse juures ööpäevaringselt ja võimalusel osaleda ka erinevates hooldustoimingutes.
Patsiendi külastamine ja info jagamine
- Intensiivravi osakonnas olevate laste vanemad või eestkostjad saavad viibida osakonnas ja saada informatsiooni oma lapse seisundi ja ravi kohta valvearstilt ja valveõelt ööpäevaringselt. Parim aeg telefoni teel info saamiseks on vahemikus 9.00-14.00 ja 16.00-21.00.
- Teiste külastajate tuleku puhul palume see kooskõlastada personaliga. Selleks sobilik aeg on soovituslikult 10.00-20.00. Külastajatel palume kasutada vahetusjalanõusid või kilesusse.
- Palume lasteintensiivravi osakonda tulla ainult siis, kui Te olete terve ja tunnete end hästi. Intensiivravi patsientide vastuvõtlikkus haigustekitajatele on suurenenud, mistõttu peame olema eriti hoolsad, et baktereid ja viiruseid mitte kaasa tuua. Enne palatisse sisenemist palume pesta ja desinfitseerida käed.
- Erijuhtudel võime paluda Teil lähedase juurde minekuks kasutada kaitsevarustust (mask, põll või kittel, kaitsekindad).
- Palume austada teiste patsientide ja nende pereliikmete privaatsust keskendudes ainult lähedasele, keda Teie külastate.
- Palume lülitada enda mobiiltelefon vaiksele režiimile ja proovida külastuse ajal telefoniga rääkimist vältida. Kui see ei ole võimalik, siis rääkige vaiksel häälel. Vali hääl võib segada Teie lähedast, teisi patsiente ning personali.
- Palume palatisse lilli mitte tuua – vesi on ohtlik elektriseadmetele ja erinevad taimed võivad olla allergeenideks.
- Lapse haiglas viibimise ajal on kõik vajalikud hooldusvahendid, nt mähkmed, pesuvahendid, kreemid jms, lapse jaoks osakonnas olemas. Isiklikud riided ja esemed (kaisuloom/lapp, tekk, lutt) märgistage lapse nimega.
- Kui Te soovite lähedasele süüa või juua tuua, siis arutage see eelnevalt personaliga läbi. Lähtuvalt seisundist võib patsiendil olla toitumispiiranguid, kogu söödud toit ja joodud vedelik tuleb ka õdedel dokumenteerida.
- Te võite lapsele tuua väiksemaid isiklikke asju, mis aitavad tal ennast intensiivravi osakonnas paremini tunda (lemmik mänguasi, suurematel lastel mobiiltelefon, prillid, fotod, isiklikud pesemisvahendid). Andke isiklike asjade toomisest ja viimisest teada temaga tegelevale õele, et ta saaks need dokumenteerida.
- Pildistamine osakonnas tuleb kooskõlastada nii patsiendi enda kui ka osakonna personaliga.
Üleviimine teise osakonda
Osakonnas viibimise aeg ja paranemine sõltuvad lapse tervislikust seisundist. Kui lapse seisund on stabiilne ning intensiivravi ei ole enam vajalik, viiakse ta üle üldosakonda või suunatakse teise raviasutusse. Üldjuhul teavitatakse lapse üleviimisest eelnevalt ka lapsevanemaid.
Tagasiside
Lapsevanematel ja eestkostjatel on õigus ning võimalus osutatud tervishoiuteenuse kohta anda tagasisidet. Tänuavaldusi, kaebusi ja ettepanekuid on võimalik edastada suusõnaliselt ja kirjalikult. Selleks on loodud spetsiaalne süsteem ja vorm, mida on võimalik täita kohapeal või elektrooniliselt Tartu Ülikooli Kliinikumi koduleheküljel: https://www.kliinikum.ee/patsiendile/tagasiside
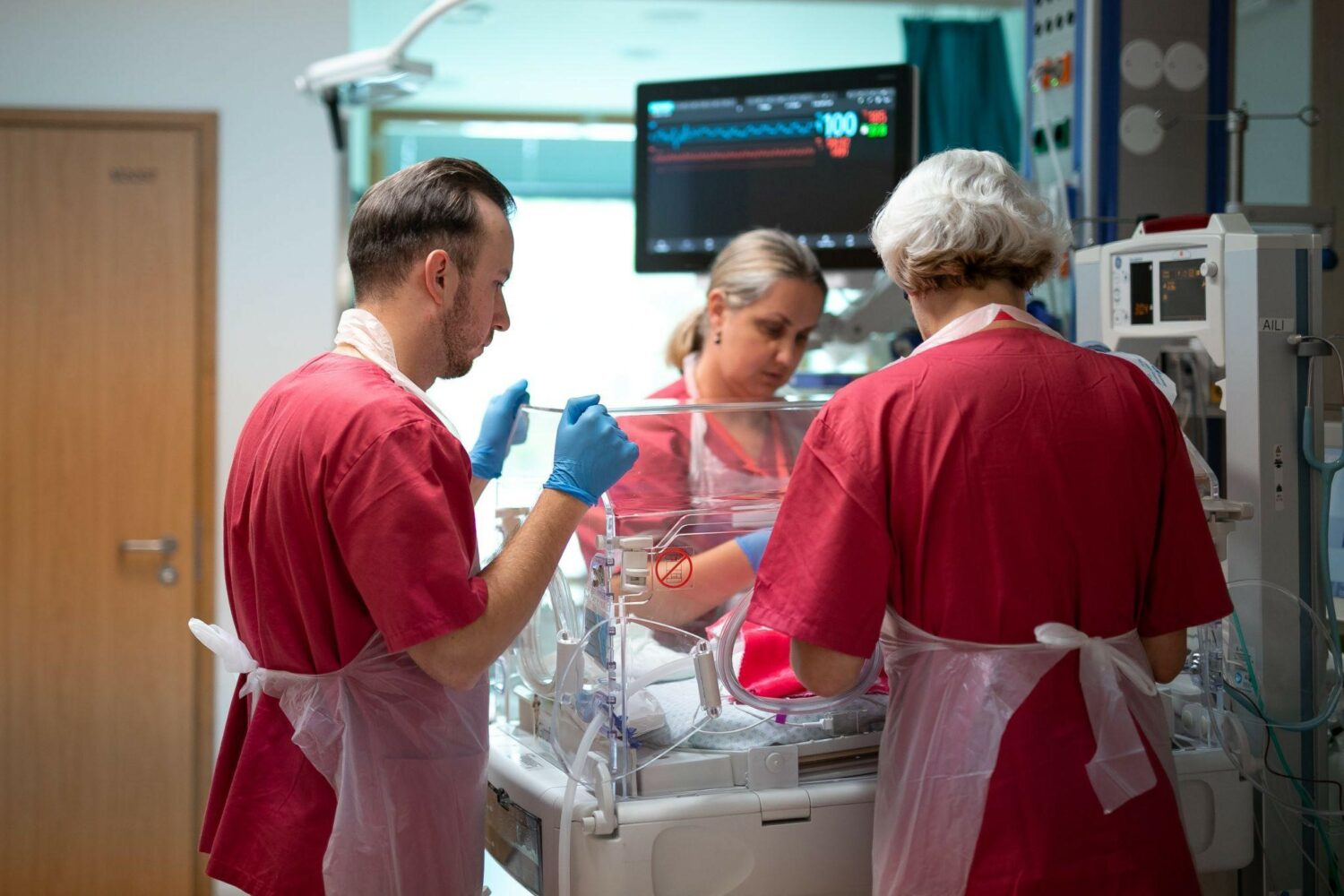
Intensiivravis kasutatavad seadmed ja vahendid
Osakonnas ja Teie lähedase ümber võib olla palju erinevaid aparaate (hingamisaparaat, monitor, jne), kateetreid, sonde ja juhtmeid, mis võivad esmapilgul tunduda hirmutavad ja võõrad. Personal selgitab hea meelega kõikide seadmete vajalikkust ja funktsiooni.
- Monitor – seade, kuhu kuvatakse patsiendi elulised näitajad (südame löögisagedus, arteriaalse vere hapnikuga küllastatus, vererõhk, hingamissagedus). See on personalile abiks patsiendi seisundi jälgimisel. Kõik kõrvalekalded kajastuvad alarmidena, kuid kõik alarmid ei ole ohtlikud.
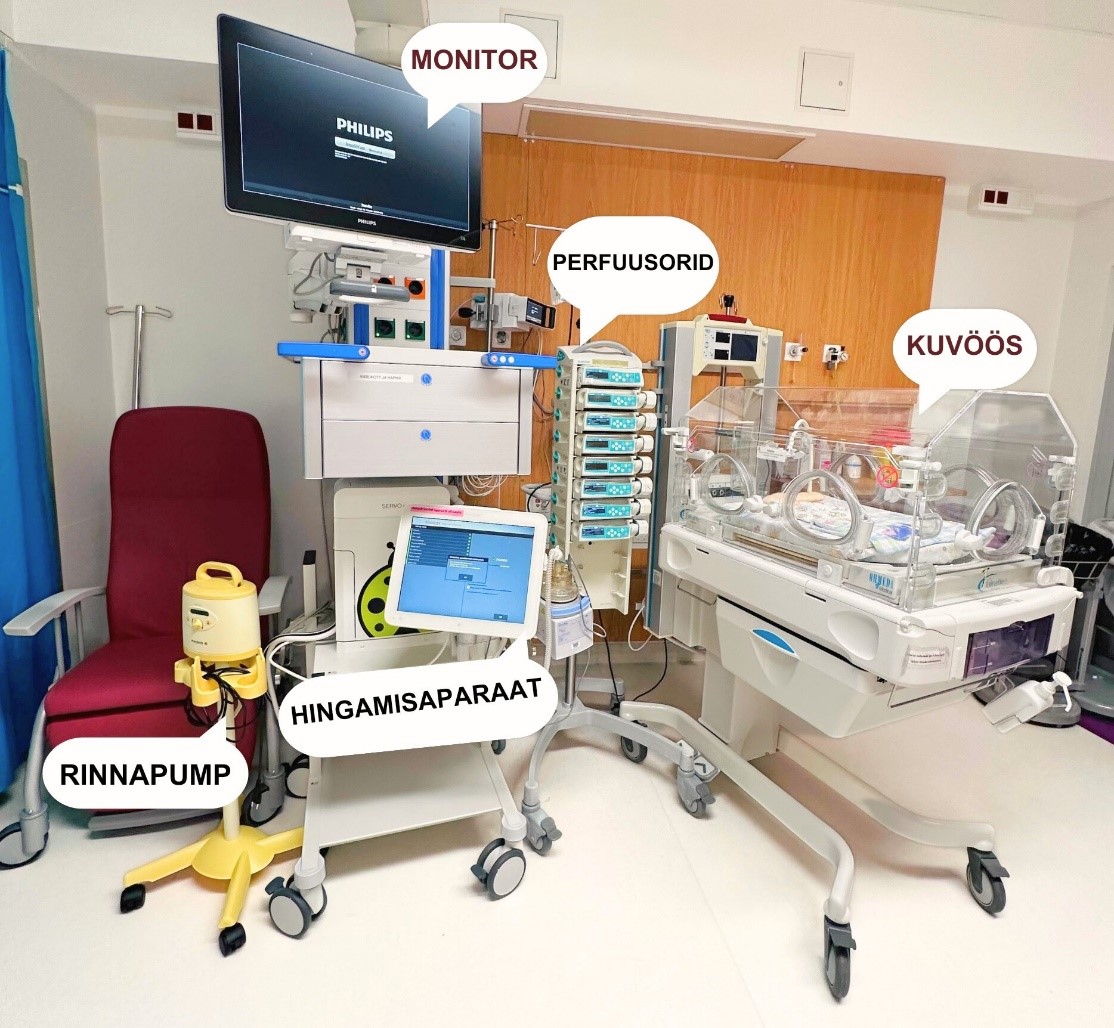
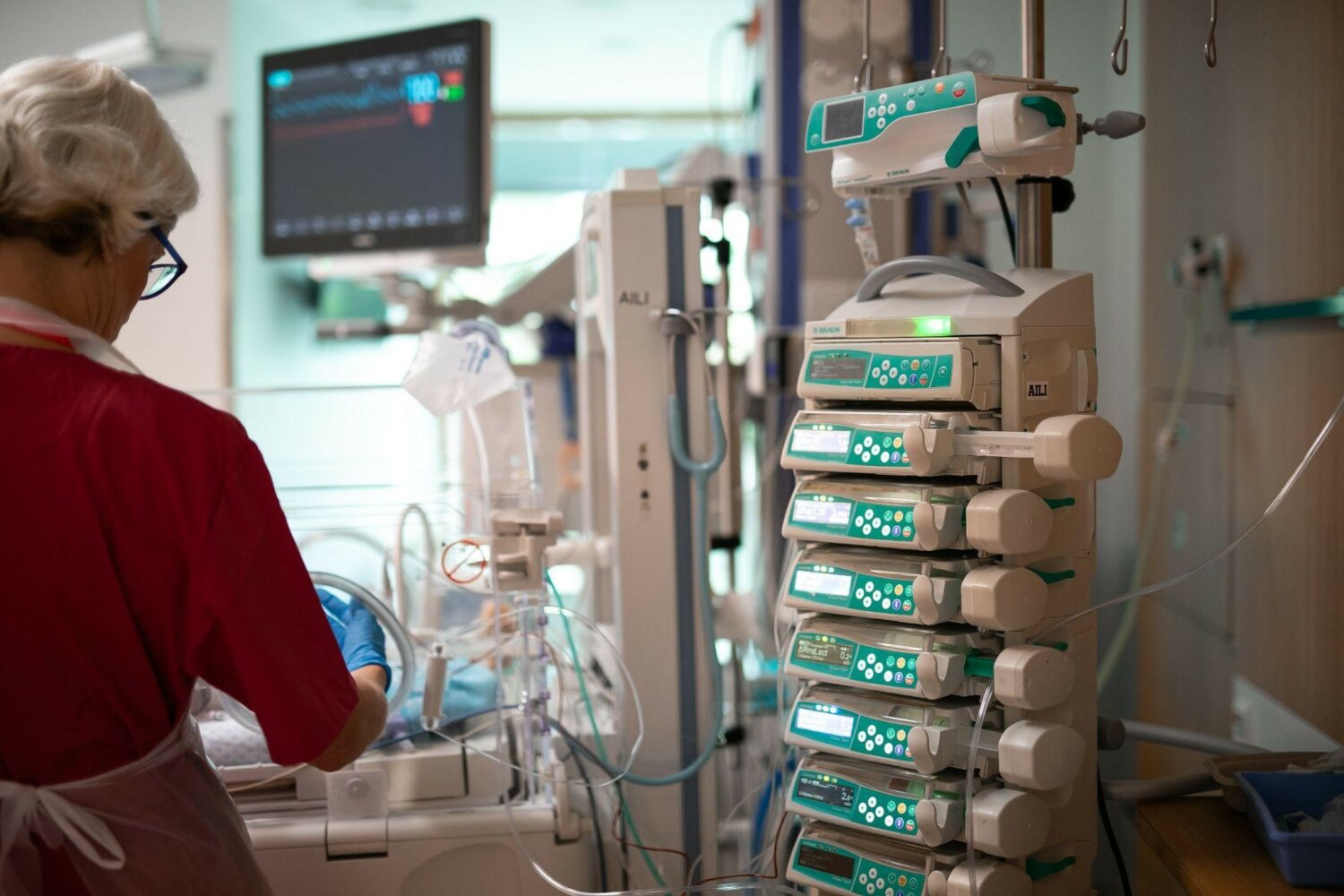
- Perfuusor (või infuusor) – automaatne infusioonisüsteem, millega manustatakse vedelikke või ravimeid patsiendile. See võimaldab väga täpset ja vajadusel pikaajalist annustamist.
- Hingamisaparaat – aparaat, mis hingab patsiendi eest või toetab hingamist (läbi intubatsioonitoru, trahheakanüüli või näomaski).
- Kuvöös – enneaegsete vastsündinute jaoks mõeldud voodi, mida ümbritseb avatavate luukide ja seintega läbipaistev ümbris, mis hoiab vastsündinu soojana, kaitseb mikroobide, valguse ja müra eest. Kuvöösi sisekeskkonda (temperatuur, niiskus ja hapnikusisaldus) on võimalik täpselt reguleerida, arvestades lapse vajadusi ja individuaalset eripära.
- EKG elektroodid – andurid rindkerel, mis mõõdavad ja hindavad südametööd ja hingamissagedust.
- Saturatsioon ehk vere hapnikusisaldus – vere hapnikuga küllastatus (mõõdetakse anduriga sõrme otsast, jalalabalt või kõrvalestalt). See näitab kõige kiiremini, kuidas töötavad inimese kopsud.
- Apnoe – hingamispaus, mille ajal laps unustab hingata. Tema jume muutub kahvatuks või sinakaks ja südametegevus aeglustub (<100x’).
- Sepsis – veremürgistus, kogu organismi haarav põletik.
- Narkoos (või sedatsioon) – ravimite manustamine unetaolise seisundi tekitamiseks ja valu, ebamugavuse ja/või ärevuse leevendamiseks. Mõne seisundi puhul võib olla vajalik sügav sedatsioon, sel juhul patsient ei reageeri välisärritajatele.
- Kopsude kunstlik ventilatsioon – kopsude töö ja hingamisfunktsiooni toetamine aparaadi abil. Seda kasutatakse ka operatsiooni ja narkoosi ajal.
- Intubatsioon – protseduur, mille käigus paigaldatakse hingamisteedesse intubatsioonitoru ja tagatakse avatud hingamisteed. Intubatsioonitoru eemaldamist nimetatakse ekstubeerimiseks.
- Intubatsioonitoru – toru, mis ulatub läbi nina või suu hingetorru, et patsient saaks hingamisaparaadi abil hingata. Selle toruga rääkida ja häälega nutta ei saa.
- Trahheakanüül – läbi kaela loodud kunstlik hingamistee, mis ulatub hingetorru ja on patsiendile kergemini talutav kui intubatsioonitoru. Seda kasutatakse, kui patsient vajab hingamisaparaadi tuge pikema perioodi jooksul.
- CPAP –abistav hingamise meetod, mille teostamiseks kasutatakse ninamaski või ninasonde ehk “vuntse”. Nende kaudu puhub hingamisaparaat pidevalt puhast või hapnikuga rikastatud õhku lapse ülemistesse hingamisteedesse, tagades seal õhu pideva positiivse rõhu ning vältides kopsualveoolide kokkulangemist väljahingamisel. CPAP vähendab hingamise tööd.
- High Flow – soojendatud ja niisutatud õhuvoolu manustamine läbi ninakanüüli.
- Airvo – aparaat, millega saab manustada niisutatud ja soojendatud gaasisegu kiire õhu pealevooluga.
- Surfaktant – pindaktiivne aine, mis aitab kopsu alveoolidel püsida avatuna ja võimaldab gaasivahetust alveoolides.
- NAVA-sond – toitmissond, mis on ühenduses hingamisaparaadiga ja mille küljes olevad elektroodid mõõdavad diafragma (vahelihase) liikumist ja arvutavad selle põhjal lapse soovitud hingamismahu. Selliselt saab hingamisaparaat lapse hingamist toetada täpselt sellises mahus nagu laps seda ise soovib.
- Nasogastraalsond, orogastraalsond (või maosond)– sond patsiendi toitmiseks ja/või ravimite manustamiseks, mis on asetatud makku nina või suu kaudu.
- Aspireerimine – negatiivse rõhuga tõmbejõu tekitamine, et koguda või eemaldada näiteks sekreeti neelust või hingamisteedest.
- Inhalaator – auruaparaat, mida kasutatakse hingamisteede niisutamiseks ja inhalatsiooniravimite manustamiseks.
- Arterikanüül – kanüül, mis on asetatud arterisse, et mõõta vererõhku ja võtta valutult vereanalüüse.
- Tsentraalveenikanüül (TVK) – kanüül, mis ulatub suurde veeni, et manustada ravimeid.
- Nabakateeter – sond, mis paigaldatakse vastsündinu nabaveeni vedelike, ravimite ja toitainete manustamiseks.
- Epikutaankateeter (PICC) – perifeerse veeni kaudu sisestatud pikaaegne peenike kateeter, mis ulatub suurde veresoonde.
- Parenteraalne toitmine – erinevate toitainete manustamine veeni. Parenteraalset toitmist kasutatakse olukordades, mil suukaudne toitmine ei ole võimalik või on ebapiisav.
- Põiekateeter – sond, mis on viidud põide selle tühjendamiseks ja uriini kogumiseks, kui seisund ei võimalda ise tualetti minna.
- Dreen –silikoontoru, mis asetatakse patsiendi keha erinevasse piirkonda (nt rindkere, haavad, kõhuõõs) põletikulise vedeliku, vere või õhu väljutamiseks.
- Fototeraapia ehk valgusravi – kasutatakse vastsündinu kollasuse ravis.
- Kängurumeetod – lapsevanema ja vastsündinu nahk-naha kontakt.
Lasteintensiivravi osakond
L. Puusepa 8, M-korpus, III korrus
valvearst 7319552
valveõde 7319553
Koostajad: Kertu Lepla, Mari Kallastu, Maarika Kumm, Helgi Padari
2024